Ginecomastia
Maurizio Merico
UOS Endocrinologia - Ospedale S. Giacomo - Castelfranco Veneto (TV) - ULSS 8
La ginecomastia è la presenza di tessuto mammario duttale, sub-areolare, nel maschio ed è molto comune, sia nell'adolescente allo sviluppo puberale (70%), sia nel maschio adulto nel corso della vita (all'autopsia si riscontra nel 50% dei casi) (1). Porta molto spesso il paziente all’osservazione dal medico, perché preoccupato del rischio di malignità o per problemi psicologici.
Eziopatogenesi
La ginecomastia è causata dal disequilibrio tra ormoni androgeni ed estrogeni: i meccanismi patogenetici possono essere sia un assoluto eccesso di estrogeni, sia un'assoluta deficienza di androgeni, sia un alterato rapporto tra androgeni ed estrogeni, sia una diminuzione dell'azione degli androgeni (1).
Un assoluto eccesso di estrogeni può essere causato da:
- somministrazione terapeutica di estrogeni (come nel male to female transgender o nel tumore della prostata) o di farmaci ad azione agonista estrogenica (come la digitale);
- esposizione accidentale ad estrogeni: occupazionale (balsami per barbieri, tanato-esteti o operai di industrie farmaceutiche che lavorano gli estro-progestinici); ingestione di fito-estrogeni o di carne o latte contaminati da estrogeni; esposizione a endocrine disruptors;
- aumentata secrezione di estrogeni (da parte di Leydigiomi, Sertolomi, stimolazione da parte di tumori secernenti hCG o LH sulle cellule del Leydig, tumori surrenalici femminilizzanti);
- aumentata aromatizzazione degli androgeni in estrogeni: terapia con androgeni, cirrosi alcolica, invecchiamento, obesità, ipertiroidismo, tumori secernenti hCG.
Un assoluto deficit di androgeni può essere causato da:
- ipogonadismo primario: sindrome di Klinefelter, trauma testicolare, chemioterapia (agenti alchilanti, vincristina, metotrexate, nitrosuree, cisplatino, imatinib), radioterapia, orchiti, deficit steroidogenetici congeniti o secondari a farmaci (chetoconazolo, spironolattone o metronidazolo), inibizione della sintesi di DHT (finasteride e dutasteride);
- ipogonadismo secondario (ipotalamico e/o ipofisario) anche legato a terapie con agonisti o antagonisti del GnRH, o alle terapie anti-retrovirali per l’HIV.
Un alterato rapporto tra androgeni ed estrogeni può essere causato da: pubertà, invecchiamento, ri-alimentazione, insufficienza renale e dialisi, cirrosi epatica, ipertiroidismo, farmaci (chetoconazolo).
Una diminuzione dell’azione degli androgeni può essere determinata da:
- farmaci: flutamide, bicalutamide, enzalutamide, cimetidina, marjiuana, spironolattone;
- alterazioni del recettore degli androgeni: sindrome da insensibilità agli androgeni parziale o completa, amplificazione delle triplette CAG nel gene del recettore degli androgeni (come nell’atrofia muscolare spino-bulbare).
Farmaci. I farmaci rappresentano una causa di ginecomastia frequente e potenzialmente reversibile alla sospensione; numerosi principi attivi sono stati messi in relazione con la comparsa di ginecomastia, con diversa incidenza a seconda delle diverse revisioni (tab 1).
| Tabella 1 Cause farmacologiche di ginecomastia (1,2,3) |
||
| Sistema gonadico | Anti-androgeni | Flutamide, bicalutamide, enzalutamide, nilutamide |
| GnRH agonisti ed antagonisti | ||
| Inibitori 5-alfa-reduttasi | Finasteride, dutasteride | |
| Estrogeni, gonadotropina corionica, androgeni | ||
| Cardio-vascolari | Calcio-antagonisti | Verapamil, nifedipina, diltiazem |
| Spironolattone , furosemide, digitale, nebivololo, amiodarone | ||
| Anti-infettivi | Anti-retrovirali | Inibitori delle proteasi, inibitori nucleosidici della trascrittasi inversa |
| Ketoconazolo, etionamide, isoniazide, metronidazolo | ||
| Psico-farmaci | Anti-depressivi | Triciciclici e inibitori selettivi del re-uptake della serotonina |
| Anti-psicotici di prima e seconda generazione | Risperidone | |
| Anfetamine, diazepam | ||
| Gastro-enterici | Cimetidina, omeprazolo, metoclopramide | |
| Oncologici | Alchilanti, vincristina, metotrexate, nitrosuree, cisplatino, imatinib | |
| Miscellanea | GH, steroidi anabolizzanti, alcool, oppioidi, marjiuana | |
Valutazione clinica
Per identificare le cause della ginecomastia è necessaria un’approfondita valutazione anamnestica e clinica, con un esame obiettivo generale e genitale (in particolare, dimensioni dei testicoli, presenza di nodulazioni testicolari, caratteristiche del fallo e del prepuzio).
È innanzitutto importante distinguere la ginecomastia dalla pseudo-ginecomastia (o lipomastia), cioè l'accumulo sub-areolare di tessuto adiposo, di consistenza più molle, e soprattutto dal più temibile e raro carcinoma della mammella, duro, eccentrico rispetto all'areola, con possibili ulcerazioni e retrazioni/deformazioni del capezzolo e con la presenza di secrezioni muco-sanguinolente, spesso con rapida crescita.
Particolare attenzione va rivolta al paziente Klinefelter, nel quale la ginecomastia è un fattore di rischio per il carcinoma mammario, e ai pazienti con mutazioni BRCA2, CHEK2 e PTEN e familiarità per carcinoma della mammella, che hanno un aumentato rischio di malignità.
A completamento dell’accurata valutazione anamnestico-clinica, sono necessari esami (4):
- bio-umorali: generali (test di funzionalità renale, epatica, tiroidea) e specifici (testosterone totale, LH, FSH, prolattina, estradiolo, androgeni surrenali, ß-hCG, α-FP);
- strumentali: ecografia scrotale e mammaria e mammografia.
Terapia
L’approccio terapeutico alla ginecomastia consiste principalmente nel trattamento della causa scatenante o nella sospensione del farmaco responsabile; se questo non è possibile o se dopo alcuni mesi dal trattamento della causa o dalla sospensione del farmaco permane una ginecomastia sintomatica (o non accettata dal paziente, per cause cosmetiche), è utile intraprendere un trattamento farmacologico.
La ginecomastia puberale, nella maggior parte dei casi, è reversibile e non richiede un trattamento; comunque è necessaria una valutazione e un inquadramento, perché le forme di ginecomastia puberale persistente o prominente possono indicare la presenza di un problema genetico (5).
La terapia medica è più efficace nella fase proliferativa precoce della ginecomastia (entro 2 anni dall’insorgenza), meno nella fase fibrotica tardiva. Poiché la ginecomastia è determinata dall’alterato rapporto tra androgeni ed estrogeni, la terapia medica si basa sulla diminuzione della produzione degli estrogeni (inibitori dell'aromatasi), o dell’azione degli estrogeni (anti-estrogeni), o sull’aumento dei livelli di androgeni (terapia con androgeni sistemica o locale). In assenza di studi randomizzati, l’approccio terapeutico rimane comunque empirico.
Tra gli anti-estrogeni, il tamoxifene (uso off label, al dosaggio di 10-20 mg/die per 3-9 mesi) è il più comunemente usato, con efficacia del 90% (1); può essere utilizzato anche in pazienti affetti da carcinoma della prostata e nella ginecomastia puberale persistente; meno efficaci clomifene e raloxifene.
L’uso degli inibitori dell’aromatasi (anastrazolo e testolattone) presenta una maggiore efficacia solo nel caso di una documentata aumentata aromatizzazione degli androgeni in estrogeni (sindrome di Peutz-Jeghers o Carney complex) o nel caso di ginecomastia conseguente alla terapia con testosterone.
La terapia con testosterone va riservata esclusivamente ai pazienti con ginecomastia associata a ipogonadismo; in casi particolari (ginecomastia in paziente HIV o ginecomastia idiopatica persistente) si può far uso topico di androgeni non-aromatizzabili (didro-testosterone gel).
Infine la chirurgia correttiva della ginecomastia (liposuzione e/o rimozione del tessuto ghiandolare attraverso un'incisione peri-areolare) va riservata solo ai pazienti con ginecomastia persistente, non responsiva alla terapia medica, sintomatica e/o per motivi cosmetici.
Bibliografia
- Narula HS, Carlson HE. Gynaecomastia - pathophysiology, diagnosis and treatment. Nat Rev Endocrinol 2014, 10: 684–98.
- Deepinder F, Braunstein GD. Drug-induced gynecomastia: an evidence-based review. Expert Opin Drug Saf 2012, 11: 779-95.
- Bowman JD, Kim H, Bustamante JJ. Drug-induced gynecomastia. Pharmacotherapy 2012, 32: 1123-40.
- Braunstein GD. Clinical practice. Gynecomastia. N Engl J Med 2007, 357: 1229-37.
- Paris F, Gaspari L, Mbou F, et al. Endocrine and molecular investigations in a cohort of 25 adolescent males with prominent/persistent pubertal gynecomastia. Andrology 2016, 4: 263-9.
Varicocele
Arcangelo Barbonetti, Settimio D’Andrea, Chiara Castellini, Sandro Francavilla
Dipartimento di Medicina Clinica, Sanità Pubblica, Scienze della Vita e dell’Ambiente, Università degli Studi dell’Aquila
(aggiornato al 16 agosto 2021)
Definizione ed epidemiologia
Per varicocele si intende una dilatazione e tortuosità delle vene del plesso pampiniforme, con flusso ematico retrogrado nella vena spermatica interna.
Nella sua forma più comune, idiopatica, è prevalentemente presente a sinistra, per la particolare conformazione della vena spermatica di quel lato, che sbocca ad angolo retto nella vena renale. Raramente il varicocele si sviluppa secondariamente a compressione della vena renale, trombosi della vena renale o della vena cava, aneurisma dell’aorta addominale. In tutti questi casi si parla di varicocele secondario.
Il varicocele idiopatico sinistro è presente nel 15% circa della popolazione generale (1) e nel 25.4% di partner di coppie subfertili (mancato concepimento dopo almeno 1 anno di rapporti non protetti, in assenza di apparenti cause femminili di ridotta fertilità) con associata dispermia (alterazione dei parametri spermatici) (2). Quale sia la relazione fisiopatologica tra varicocele sinistro e subfertilità e attraverso quali meccanismi sia possibile eventualmente ottenere un miglioramento della fertilità dopo correzione del varicocele sinistro, restano quesiti ancora ampiamente indefiniti (3). Tra i possibili fattori eziopatogenetici sono stati chiamati in causa il ridotto deflusso venoso dal testicolo, con conseguente aumento della temperatura scrotale, l’incremento di pressione intra-testicolare ed ipossia, lo stress ossidativo e un reflusso di metaboliti surrenalici dalla vena renale, con conseguenti effetti dannosi sulla spermatogenesi (3).
Diagnosi clinica
Si basa sull’esame fisico con il paziente in posizione eretta. In accordo alla classificazione clinica di Dubin e Amelar (4), si distinguono 3 gradi in relazione alle condizioni di rilevazione della varicosità al di sopra del testicolo:
- grado I: le dilatazioni venose e il reflusso si percepiscono palpatoriamente solo durante l’esecuzione della manovra di Valsalva;
- grado II: le dilatazioni venose e il reflusso si percepiscono palpatoriamente sia a riposo che durante l’esecuzione della manovra di Valsalva;
- grado III: rilevazione ispettiva (le dilatazioni venose sono visibili).
Diagnosi strumentale
Sebbene l’esame fisico sia gravato da soggettività ed estrema variabilità inter/intra-individuale (5), le linee guida di società scientifiche internazionali non prevedono la diagnosi strumentale nel soggetto affetto da subfertilità di coppia e sospetto varicocele se non in caso di esame obiettivo impreciso o dubbio (6,7), come in caso di obesità, pregressa chirurgia, ritenzione testicolare, riflesso cremasterico. Il razionale di tale posizione è che solo per il varicocele clinico, quindi diagnosticato con esame fisico, vi è una relazione solida con la subfertilità.
L’indagine strumentale di riferimento è oggi l’ecografia-doppler scrotale, la quale, sebbene fornisca una valutazione più oggettiva e riproducibile se paragonata all’esame fisico, è ancora gravata da assenza di consenso sulla modalità d’esecuzione (8). Sono indicativi di varicocele il diametro delle vene sopra-testicolari > 3 mm all’esame ecografico mediante scala di grigi, e la presenza di reflusso venoso continuo a riposo all’esame Doppler, con o senza incremento in Valsalva (figura) (9).
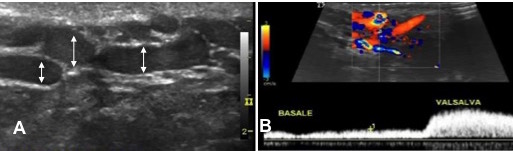
A: immagine in B-mode dei vasi venosi ectasici (frecce) del plesso pampiniforme sinistro.
B: campionamento color-Doppler a livello del plesso pampiniforme sinistro ectasico, che mostra un reflusso venoso basale continuo con aumento in Valsalva.
Soggetti sani privi di varicocele clinico e normozoospermici dimostrano costante assenza di reflusso continuo a riposo, mentre possono presentare diametro delle vene sopra-testicolari sovrapponibile ai valori indicati in soggetti con varicocele clinico (10). Pertanto, il parametro flussimetrico sembra al momento quello più discriminante nella diagnostica strumentale del varicocele.
La venografia spermatica interna è un esame diagnostico estremamente accurato, ma è invasiva ed espone il paziente a raggi-X, pertanto il suo uso è sostanzialmente ristretto ai casi di persistenza del varicocele dopo correzione, per definire l’anatomia del reflusso nei vasi spermatici prima di un’eventuale nuova correzione (6).
In conclusione, la diagnosi di varicocele è sostanzialmente clinica, basata sull’esame obiettivo. Il ricorso ad esame eco-color-Doppler scrotale va riservato a casi di dubbia classificazione. Il parametro strumentale al momento più discriminante è costituito dalla presenza di reflusso venoso continuo a riposo nel plesso pampiniforme.
Tecniche di correzione del varicocele
Comprendono sia la chirurgia che la radiologia interventistica.
La micro-chirurgia lymphatic-sparing è la tecnica chirurgica con minor tasso di complicanze, la più bassa percentuale di insuccesso e la più alta percentuale di gravidanze (11). Rispetto alle tradizionali (e più grossolane) tecniche di legatura chirurgica, vanno considerati però il costo elevato e la notevole esperienza richiesta agli operatori.
Le tecniche radiologiche di flebografia retrograda o anterograda si avvalgono dell’utilizzo di stent e sostanze sclerosanti posizionate nelle vene del funicolo spermatico decisamente varicose (12). Tali procedure sono erogate in regime ambulatoriale, con un tempo di recupero dell’attività lavorativa vantaggioso rispetto ad altre metodiche (appena 24 ore) (11). La fase flebografica della tecnica fornisce inoltre una precisa valutazione diagnostica dei vasi dilatati e quindi permette una correzione mirata degli stessi. La metodica non necessita di anestesia generale o spinale e la percentuale di atrofia testicolare o edema interstiziale è pari a zero, poiché non vi è coinvolgimento delle arterie o dei vasi linfatici. L’aspetto negativo è l’esposizione a raggi-X, la cui entità dipende dall’esperienza dell’operatore.
In conclusione, sebbene la correzione micro-chirurgica del varicocele sembri la modalità preferenziale, le tecniche radiologiche costituiscono una valida alternativa.
Correzione del varicocele nella subfertilità
La relazione di causa-effetto tra correzione di varicocele e miglioramento della fertilità è stata e continua ad essere oggetto di vivace dibattito. Numerosi studi hanno valutato come end-point il miglioramento della qualità seminale. I risultati di analisi retrospettive su pazienti subfertili con dispermia e varicocele clinico sottoposti a sclero-embolizzazione della vena spermatica hanno documentato un significativo incremento dei parametri seminali, in particolare della total motile sperm count (TMSC), a seguito della procedura (13,14), con miglioramento più evidente in caso di completa scomparsa del reflusso venoso pampiniforme basale all’esame Doppler post-correzione (13). Nel complesso, una metanalisi degli studi condotti sui soggetti dispermici ha evidenziato nei casi di varicocele clinico, ma non nel subclinico (evidenziato solo con esame strumentale), un effetto positivo della varicocelectomia sulla concentrazione e sulla motilità degli spermatozoi eiaculati (15). È stata anche riportata un’associazione negativa tra grado clinico del varicocele e parametri spermatici, come pure un’associazione positiva tra grado clinico del varicocele e miglioramento dei parametri seminali post-varicocelectomia, sebbene la qualità dell’evidenza prodotta sia nel complesso modesta (8). In realtà, l’utilizzo della qualità seminale come end-point primario è gravato da una serie di possibili bias, tra cui la ben nota variabilità spontanea dei parametri seminali (16). Certamente nella valutazione dell’impatto della correzione del varicocele sulla fertilità un esito clinicamente molto più rilevante è rappresentato dal tasso di gravidanze, sul quale però pesa il fattore confondente del variabile potenziale di fertilità femminile. Una revisione Cochrane, che ha incluso 48 studi per un totale di 5384 partecipanti, ha dimostrato che, in partner maschili di coppie subfertili prive di apparente fattore femminile, la correzione del varicocele (chirurgica o radiologica) si associa ad aumento significativo del tasso di gravidanze se comparato con il non trattamento, ma solo in caso di soggetti dispermici e portatori di varicocele clinico (17). I risultati non possono tuttavia essere considerati pienamente conclusivi, a causa della bassa qualità dell’evidenza, gravata peraltro da un significativo grado di eterogeneità tra gli studi (17). In modelli di regressione multipla, la scomparsa del reflusso venoso pampiniforme al Doppler post-varicocelectomia e il miglioramento della TMSC sono risultati predittori indipendenti del tasso di gravidanza e di nati vivi in pazienti subfertili con bassa qualità seminale (18).
Per quanto riguarda la scelta della procedura di correzione del varicocele, nell’ultima meta-analisi Cochrane, non emergevano sostanziali differenze tra correzione chirurgica e radiologica in termini di efficacia (tasso di gravidanze, tasso di recidiva) e sicurezza (incidenza di idrocele, dolore, ematomi, infezioni); mentre, nell’ambito delle procedure chirurgiche, l’approccio micro-chirurgico sub-inguinale mostrava una certa superiorità nel migliorare il tasso di gravidanze e ridurre le recidive (moderato livello di evidenza) (17).
In conclusione, la correzione del varicocele è indicata in partner di coppie subfertili, dispermici e portatori di varicocele clinico, con l’obiettivo di migliorare i parametri seminali e aumentare la probabilità di gravidanza. Resta discutibile la scelta della migliore modalità di correzione (chirurgica o radiologica), e, in caso di varicocele subclinico, l’utilità stessa della correzione.
Correzione del varicocele nel soggetto azoospermico
La correzione del varicocele è stata proposta anche per il soggetto affetto da azoospermia non-ostruttiva (NOA), con l’obiettivo di migliorare la spermatogenesi e ottenere spermatozoi eiaculati da utilizzare mediante iniezione intra-citoplasmatica ovocitaria (ICSI) (19), oppure per aumentare la probabilità di recupero di spermatozoi testicolari dopo procedura d’estrazione bioptica testicolare (TEsticular Sperm Extraction, TESE) in caso di persistente azoospermia (20-22). Su 327 pazienti trattati in 14 studi retrospettivi, è stata riportata la comparsa di spermatozoi nell’eiaculato nel 36% dei casi (19). Complessivamente, quindi, con tutti i limiti della non elevata qualità degli studi disponibili, 1/3 circa dei pazienti con NOA potrebbe evitare il ricorso alla TESE ed essere indirizzato alla ICSI da eseguire con spermatozoi eiaculati. In uno studio prospettico su una piccola serie di pazienti con NOA, un livello ematico pre-varicocelectomia di FSH < 10 mIU/mL identificava, con elevata specificità (81.8%) e sensibilità (83.3%), l’82% dei casi che avrebbero esibito spermatozoi nell’eiaculato a seguito della correzione del varicocele (23). I dati a oggi disponibili, tuttavia, seppur promettenti, non permettono di fornire indicazioni di comportamento clinico.
In conclusione, la correzione del varicocele clinico in soggetti affetti da NOA può essere associata, soprattutto in presenza di livelli di FSH < 10 mIU/mL, alla comparsa di spermatozoi eiaculati, evitando quindi la TESE per ottenere gameti da destinare ad ICSI. Occorre tuttavia identificare con molta attenzione la tipologia di paziente in cui la probabilità di successo è più alta, considerando che in presenza di azoospermia, il ritardato ricorso alla TESE può avere un effetto negativo sul successo della ICSI se la partner ha età > 37 anni.
Correzione del varicocele e ipogonadismo
Alcuni studi osservazionali suggeriscono che il varicocele può essere associato a progressivo deterioramento non solo dei parametri seminali ma anche della funzione Leydigiana (24). In quest’ottica, la possibile associazione del varicocele clinico con bassi livelli di testosterone circolante e ridotto volume del testicolo omolaterale è considerata un’indicazione alla correzione (19). Tale condotta non è stata tuttavia ancora sufficientemente suffragata dalla Evidence-Based Medicine: se, da un lato, i risultati di una meta-analisi di 7 studi su un totale di 441 pazienti mostravano un incremento significativo dei livelli di testosterone totale circolante dopo correzione del varicocele, soprattutto nel sottogruppo di soggetti ipogonadici (25), dall’altro non mancano dimostrazioni di una mancata influenza della varicocelectomia sugli ormoni riproduttivi (14,26).
In conclusione, la varicocelectomia nel soggetto ipogonadico partner di coppia subfertile, con l’obiettivo di incrementare il livello di testosteronemia, costituisce un’opzione praticabile ma da suffragare attraverso studi mirati con appropriato disegno sperimentale e follow-up sufficientemente prolungato.
Correzione del varicocele nell’adolescente
La prevalenza del varicocele nell’adolescente è stimata tra il 10% e il 15% (27) e nella maggior parte dei casi si tratta di una condizione asintomatica, per la quale la necessità di trattamento resta controversa. La correzione di un varicocele clinico (stadio II e stadio III) in giovani d’età compresa tra 12 e 17 anni non sembra influenzare la successiva probabilità di paternità, se paragonata alla popolazione di ragazzi non trattati, neanche in caso di associata relativa ipotrofia del testicolo omolaterale (28). Una metanalisi di 14 studi, prevalentemente retrospettivi e di bassa qualità, dimostra che in 1475 adolescenti la correzione del varicocele associato a ipotrofia del testicolo sinistro, come unico segno di sofferenza testicolare, si associa a riduzione dell’entità dell’ipotrofia (29). In un’ulteriore, più recente meta-analisi promossa dalla European Association of Urology ed European Society for Paediatric Urology, il gruppo di adolescenti sottoposti a varicocelectomia esibiva un significativo incremento (mediamente pari a 1.5 mL) della volumetria testicolare in confronto con adolescenti non trattati (30). Quest’ultimo dato sembra però fortemente ridimensionato dalle limitate numerosità campionarie (appena 4 studi inclusi per un totale di 204 soggetti trattati e 144 controlli) e dall’elevata eterogeneità nei risultati dei diversi articoli in esame. Se l’incremento della volumetria testicolare può non rappresentare un end-point ideale, va considerato che la valutazione dei parametri seminali non è proponibile in questa popolazione di soggetti, per ragioni etiche, per la mancanza di adeguati parametri di riferimento e, soprattutto, per il progressivo fisiologico incremento della spermatogenesi tra 12 e 18 anni (31). Molti degli studi disponibili su tale end-point si limitano, inoltre, a una singola valutazione seminale post-varicocelectomia, in totale assenza di informazioni sulla qualità del seme in controlli seriati a lungo termine. Tali considerazioni rendono discutibili i risultati, peraltro assai eterogenei, di metanalisi che concludono per un miglioramento dei parametri seminali dopo correzione del varicocele nell’adolescente (30,32).
In conclusione, la correzione del varicocele nell’adolescente andrebbe presa in considerazione in presenza di asimmetria testicolare con ipotrofia del testicolo sinistro. In adolescenti con varicocele clinico ma normale simmetria testicolare, si rende opportuna una valutazione annuale della volumetria dei testicoli, con eventuale esecuzione di uno spermiogramma alla fine della pubertà, per rilevare precoci manifestazioni di sofferenza testicolare (6).
Correzione del varicocele: è rilevante l'età?
Il fattore età sugli effetti della varicocelectomia è controverso e basato esclusivamente su osservazioni retrospettive. L’età sembra giocare un ruolo negativo, o anche neutro, sulla qualità spermatica in soggetti subfertili trattati per varicocele clinico (33). Del tutto indeterminato è il ruolo dell’età nella riduzione dell’ipotrofia testicolare sinistra dopo varicocelectomia in età pediatrica (29). In attesa di studi prospettici, è opportuno suggerire che la correzione del varicocele clinico non venga procrastinata:
- nell’adulto, in caso di alterazione dei parametri spermatici, a prescindere dalla ricerca attuale di paternità;
- in età pediatrica, in caso di ipotrofia del testicolo sinistro.
Bibliografia
- Clarke BG. Incidence of varicocele in normal men and among men of different ages. JAMA 1966, 198: 1121-2.
- World Health Organization. The influence of varicocele on parameters of fertility in a large group of men presenting to infertility clinics. Fertil Steril 1992, 57: 1289-93.
- Masson P, Brannigan RE. The varicocele. Urol Clin North Am 2014, 41: 129-44.
- Dubin L, Amelar RD. Varicocele size and results of varicocelectomy in selected subfertile men with varicocele. Fertil Steril 1970, 21: 606-9.
- Carlsen E, Andersen AG, Buchreitz L, et al. Inter-observer variation in the results of the clinical andrological examination including estimation of testicular size. Int J Androl 2000, 23: 248-53.
- Practice Committee of the American Society for Reproductive Medicine and the Society for Male Reproduction and Urology. Report on varicocele and infertility: a committee opinion. Fertil Steril 2014, 102: 1556-60.
- Colpi GM, Francavilla S, Haidl G, et al. European Academy of Andrology guideline Management of oligo-astheno-teratozoospermia. Andrology 2018, 6: 513-24.
- Stahl P, Schlegel PN. Standardization and documentation of varicocele evaluation. Curr Opin Urol 2011, 21: 500-5.
- Lotti F, Frizza F, Balercia G, Barbonetti A, et al. The European Academy of Andrology (EAA) ultrasound study on healthy, fertile men: Scrotal ultrasound reference ranges and associations with clinical, seminal, and biochemical characteristics. Andrology 2021, 9: 559-76.
- Cina A, Minnetti M, Pirronti T, et al. Sonographic quantitative evaluation of scrotal veins in healthy subjects: normative values and implications for the diagnosis of varicocele. Eur Urol 2006, 50: 345-50.
- Diegidio P, Jhaveri JK, Ghannam S, et al. Review of current varicocelectomy techniques and their outcomes. BJU Int 2011, 108: 1157-72.
- Iaccarino V, Venetucci P. Interventional radiology of male varicocele: current status. Cardiovasc Intervent Radiol 2012, 35: 1263-80.
- D'Andrea S, Micillo A, Barbonetti A, et al. Determination of spermatic vein reflux after varicocele repair helps to define the efficacy of treatment in improving sperm parameters of subfertile men. J Endocrinol Invest 2017, 40: 1145-53.
- D'Andrea S, Barbonetti A, Castellini C, et al. Reproductive hormones and sperm parameters after varicocele repair: An observational study. Andrologia 2018, 50: e13118.
- Baazeem A, Belzile E, Ciampi A, et al. Varicocele and male factor infertility treatment: a new meta-analysis and review of the role of varicocele repair. Eur Urol 2011, 60: 796-808.
- Francavilla F, Barbonetti A, Necozione S, et al. Within-subject variation of seminal parameters in men with infertile marriages. Int J Androl 2007, 30: 174-81.
- Persad E, O'Loughlin CA, Kaur S, et al. Surgical or radiological treatment for varicoceles in subfertile men. Cochrane Database Syst Rev 2021, 4: CD000479.
- D'Andrea S, Barbonetti A, Castellini C, et al. Left spermatic vein reflux after varicocele repair predicts pregnancies and live births in subfertile couples. J Endocrinol Invest 2019, 42: 1215-21.
- Schlegel PN, Goldstein M. Alternate indications for varicocele repair: non-obstructive azoospermia, pain, androgen deficiency and progressive testicular dysfunction. Fertil Steril 2011, 96: 1288-93.
- Zampieri N, Bosaro L, Costantini C, et al. Relationship between testicular sperm extraction and varicocelectomy in patients with varicocele and nonobstructive azoospermia. Urology 2013, 82: 74-7.
- Kirby EW, Wiener LE, Rajanahally S, et al. Undergoing varicocele repair before assisted reproduction improves pregnancy rate and live birth rate in azoospermic and oligospermic men with a varicocele: a systematic review and meta-analysis. Fertil Steril 2016, 106: 1338-43.
- Birowo P, Prasetyo DT, Pujianto DA, et al. Effect of varicocele repair on sperm retrieval rate and testicular histopathological patterns in men with nonobstructive azoospermia. Asian J Androl 2021, DOI: 10.4103/aja.aja_29_21.
- D'Andrea S, Giordano AV, Carducci S, et al. Embolization of left spermatic vein in non-obstructive azoospermic men with varicocele: role of FSH to predict the appearance of ejaculated spermatozoa after treatment. J Endocrinol Invest 2015, 38: 785-90.
- Redmon JB, Carey P, Pryor JL. Varicocele–the most common cause of male factor infertility? Hum Reprod Update 2002, 8: 53-8.
- Chen X, Yang D, Lin G, et al. Efficacy of varicocelectomy in the treatment of hypogonadism in subfertile males with clinical varicocele: a meta-analysis. Andrologia 2017, 49: e12778.
- Lima TFN, Frech FS, Patel P, et al. Effect of microsurgical varicocelectomy on semen parameters, serum, and intratesticular testosterone levels. BJUI Compass 2020 1: 93-9.
- Levine H, Jørgensen N, Martino-Andrade A, et al. Temporal trends in sperm count: a systematic review and meta-regression analysis. Hum Reprod Update 2017, 23: 646–59.
- Bogaert G, et al. Pubertal screening and treatment for varicocele do not improve chance of paternity as adult. J Urol 2013, 189: 2298-303.
- Li F, Chiba K, Yamaguchi K, et al. Effect of varicocelectomy on testicular volume in children and adolescents: a meta-analysis. Urology 2012, 79: 1340-5.
- Silay MS, Hoen L, Quadackaers J, et al. Treatment of varicocele in children and adolescents: a systematic review and meta-analysis from the European Association of Urology/European Society for Paediatric Urology Guidelines Panel. Eur Urol 2019, 75: 448-61.
- Hagenäs I, Jørgensen N, Rechnitzer C, et al. Clinical and biochemical correlates of successful semen collection for cryopreservation from 12-18-year-old patients: a single-center study of 86 adolescents. Hum Reprod 2010, 25: 2031-8.
- Nork JJ, Berger JH, Crain DS, Christman MS. Youth varicocele and varicocele treatment: a meta-analysis of semen outcomes. Fertil Steril 2014, 102: 381-7.
- Samplaski MK, Jarvi KA. Prognostic factors for a favorable outcome after varicocele repair in adolescents and adults. Asian J Androl 2016, 18: 217-21.
Sintomi del tratto urinario inferiore
Alessandro Pizzocaro e Fiore Pelliccione
UO Endocrinologia e Andrologia Medica, Istituto Clinico Humanitas, IRCCS, Rozzano (MI)
DEFINIZIONE ED EPIDEMIOLOGIA
La sindrome della bassa via urinaria (LUTS, Lower Urinary Tract Symptoms) comprende l’insieme dei disturbi urinari di riempimento e svuotamento secondari a ostruzione vescicale (OsVe) da ipertrofia prostatica benigna (IPB) e/o a vescica iperattiva (OAB). La prevalenza aumenta progressivamente con l’età, raggiungendo dopo i 65 anni il 50% e dopo gli 80 anni il 70% (1).
CLINICA
I sintomi possono essere classificati in:
- disturbi del riempimento: incremento frequenza, urgenza minzionale, nicturia, incontinenza;
- disturbi dello svuotamento: difficoltà a iniziare il mitto, flusso debole, disuria (intesa come dolore, bruciore o “fastidio” minzionale);
- disturbi post-minzionali (incompleto svuotamento vescicale, sgocciolamento terminale).
Possono presentarsi da soli o variamente combinati con decorso spesso intermittente e possono provocare disturbi del sonno, depressione e riduzione della capacità lavorativa. In oltre il 70% dei casi si associano a disfunzione erettile (DE) (2).
EZIOLOGIA
In passato si riteneva che i LUTS fossero prevalentemente determinati da OsVe/IPB. Attualmente si dà maggiore importanza ad altri fattori, quali OAB e iperattività del muscolo detrusore vescicale.
Ostruzione vescicale da ipertrofia prostatica benigna: un incremento volumetrico prostatico clinicamente rilevante determina sintomi da mancato svuotamento progressivamente ingravescenti fino alla ritenzione urinaria acuta.
Ostruzione vescicale da altre cause: stenosi uretrale, ostruzione primitiva o contrattura del collo vescicale, alterazioni della sinergia destrusore-sfintere (i.e. da sclerosi multipla o mielo-lesione).
Vescica iperattiva ed iperattività del detrusore: OAB è spesso correlata all’iperattività del detrusore e si associa più frequentemente a disturbi del riempimento di tipo irritativo rispetto a quelli dello svuotamento. Le cause di OAB, spesso non note, possono essere di tipo neurologico (malattie cerebro-vascolari, m di Parkinson, sclerosi multipla, lesioni midollari) o ostruttivo (post-chirurgia pelvica o da calcoli vescicali). L’iperattività del detrusore può essere presente dal 30 al 60% dei casi di OsVe e spesso i sintomi delle due condizioni coincidono (3).
LUTS e DE: l’ischemia tissutale pelvica sembra giocare un ruolo fondamentale nella OsVe e nell’iperattività del detrusore. È stato ipotizzato che il danno muscolare sia determinato dall’ipossia relativa durante la distensione vescicale, seguita da riperfusione post-minzionale (20). L'aterosclerosi dei vasi della regione pelvica che ne deriva può spiegare l’elevata prevalenza della DE nei LUTS. Essendo la PDE5 altamente espressa nel tratto urinario inferiore, il trattamento con farmaci PDE5-inibitori è risultato efficace nel risolvere sia i disturbi urinari da LUTS che la DE (2).
DIAGNOSI
Screening iniziale
I pazienti con LUTS devono inizialmente essere valutati mediante un'attenta anamnesi (assunzione anti-depressivi, diuretici, bronco-dilatatori, anti-istaminici, sintomi neurologici o pregressi traumi), un accurato esame obiettivo (addome, pelvi, perineo e in particolare l’esplorazione rettale per valutare la prostata) e indagini di laboratorio (glicemia, PSA totale, analisi urine). L’urinocoltura non è raccomandata come routine.
La somministrazione del questionario IPSS (International Prostate Symptom Score: scarica) può essere utile nel monitoraggio terapeutico.
Pazienti con sintomi e storia suggestivi di IPB e OsVe possono essere trattati empiricamente anche in ambiente non specialistico. Devono invece essere inviati all’urologo pazienti di età < 45 anni o che non rispondono al trattamento empirico.
Test diagnostici di secondo livello
L’iter diagnostico è tuttora controverso.
Tra gli esami non invasivi:
- Uroflussimetria e residuo vescicale post-minzionale (VPR): se combinati, costituiscono un ottimo strumento di screening per OsVe, ma non danno informazioni sull’eventuale presenza di OAB. Il 90% degli uomini con flusso massimo urinario Qmax 300 mL non dà informazioni riguardo all’eziologia dei LUTS (OsVe o OAB) e necessita un completamento diagnostico con studi uro-dinamici (4);
- Ecografia apparato urinario e prostata trans-addominale e/o trans-rettale: utili per misurare lo spessore di parete della vescica, del detrusore, il peso della vescica, il volume prostatico e il VPR (5).
Tra i test diagnostici invasivi:
- Studi uro-dinamici di pressione-flusso: sono il gold standard per la diagnosi di iperattività del detrusore, in particolare nei pazienti neurologici e nei non responder ai trattamenti per OsVe (6);
- Uretro-cistoscopia: da eseguire in caso di sospetta patologia vescicale uretrale e/o prima di interventi chirurgici minimamente invasivi.
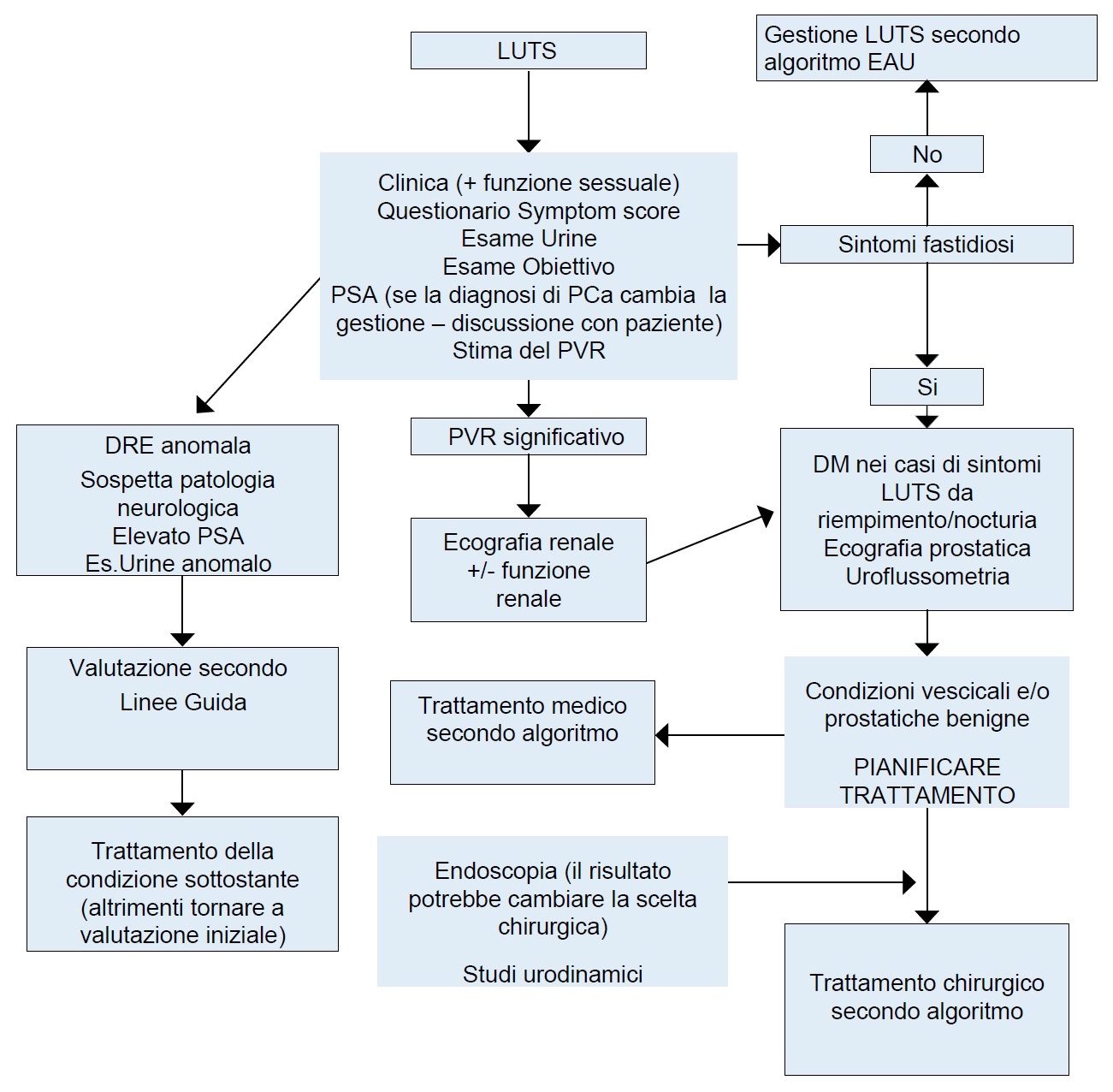
Figura 1: Algoritmo diagnostico (modificato da linee guida EAU 2015)
DRE = esplorazione rettale; DM = diario minzionale; PCa = tumore prostatico; PVR = rsiduo post-minzionale
TRATTAMENTI FARMACOLOGICI (figura 2)
Data l’ampia variabilità sintomatologica, il trattamento andrà per lo più personalizzato, anche considerando che i diversi sintomi possono essere dovuti a OsVe o a OAB o a una combinazione di entrambe.
In via preliminare, possono essere utili regole comportamentali (7), che prevedono di limitare l’assunzione di liquidi o di sostanze a blanda azione diuretica (es. caffeina e alcool) prima di coricarsi o di uscire. Quando prevalgono i sintomi di urgenza, possono essere utili anche esercizi di bio-feedback che promuovono il rilassamento del pavimento pelvico.
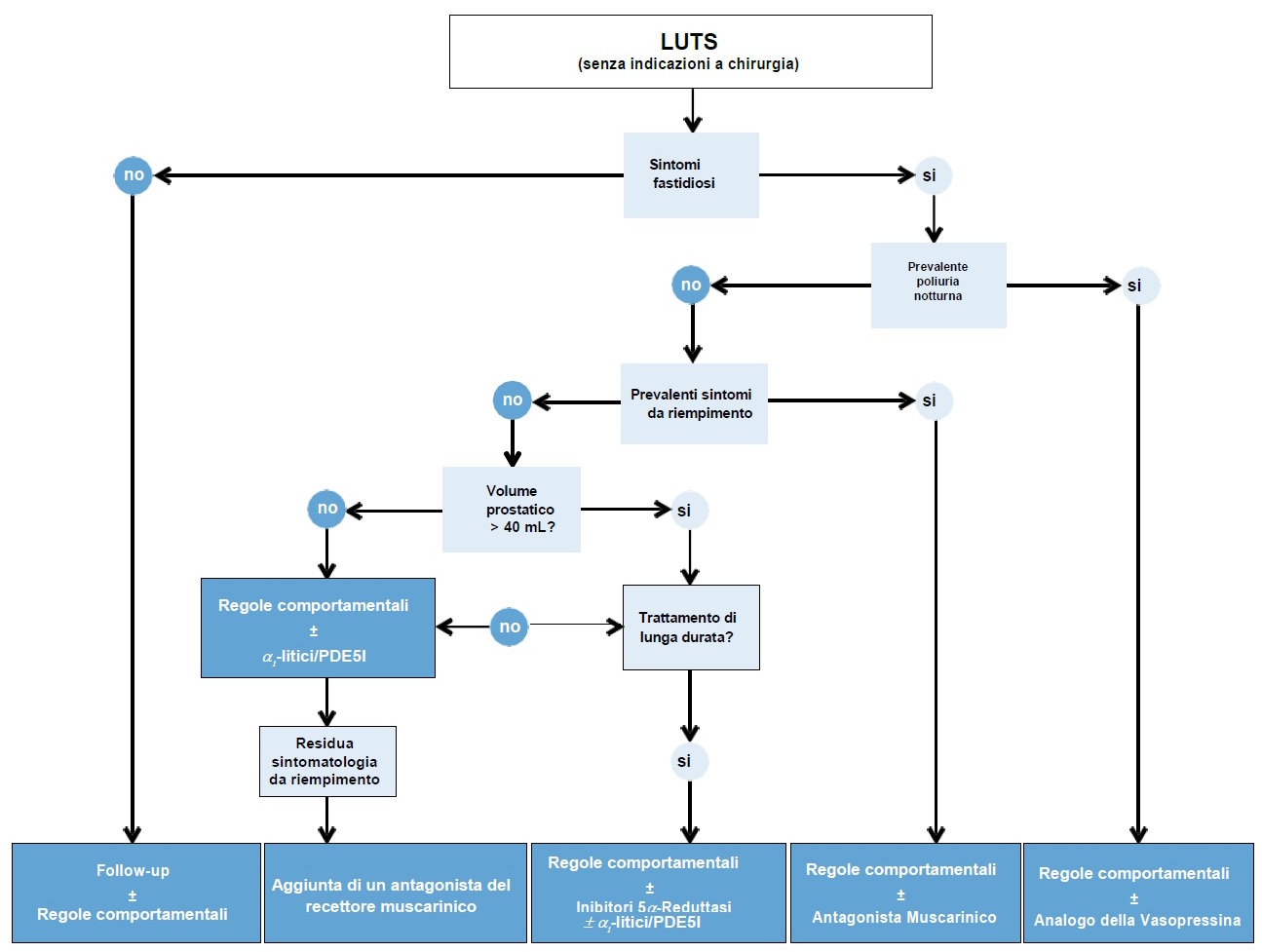
Figura 2: Algoritmo terapeutico medico conservativo (modificato da linee guida EAU 2015)
Trattamento dei LUTS da OsVe
Quando prevalgono i sintomi di svuotamento dovuti a OsVe secondaria a IPB, il trattamento iniziale è farmacologico, specie se i disturbi sono di entità medio-moderata e non vi è indicazione a una soluzione chirurgica. Le opzioni terapeutiche comprendono:
- α-litici (terazosina, doxazosina, tamsulosina, alfuzosina e silodosina): sono farmaci di prima linea nel trattamento della IPB e dei sintomi ad essa correlati. Agiscono rilassando la muscolatura liscia a livello del collo vescicale e della prostata. Tamsulosina e silodosina sono α-litici selettivi, con minori effetti cardio-vascolari (vertigini ed ipotensione) rispetto ai meno selettivi terazosina e doxazosina;
- Inibitori della 5-α reduttasi (finasteride e dutasteride): il blocco competitivo dell’enzima inibisce la conversione del testosterone a DHT; ne deriva atrofia delle cellule epiteliali prostatiche, con una riduzione volumetrica della ghiandola fino al 25% e un miglioramento dei sintomi e del flusso urinario dopo almeno tre mesi (8,9). Gli effetti indesiderati più frequenti sono disfunzione eiaculatoria ed erettile, calo della libido e ginecomastia. Prima dell’utilizzo di questi farmaci, il paziente dovrebbe essere valutato per altre condizioni urologiche, incluso il tumore della prostata. La combinazione di α-litici e inibitori della 5-α reduttasi risulta molto efficace nel miglioramento dei sintomi (10,11).
- Inibitori della fosfodiesterasi tipo 5 (PDE5-I): diversi studi clinici hanno dimostrato che in pazienti affetti da DE l’utilizzo dei PDE5-I ha migliorato anche i LUTS, in presenza di una concomitante IPB (12). In particolare, la somministrazione giornaliera di tadalafil 5 mg ha indicazione specifica nel trattamento dei LUTS con IPB oltre alla DE. La terapia combinata PDE5-I + α-litici sembra avere un beneficio additivo rispetto alla monoterapia (13).
Trattamento dei LUTS da OAB
Laddove prevalgono i sintomi da urgenza/frequenza dovuti a OAB, l’obiettivo è ridurre le contrazioni involontarie del detrusore, mediate dall’azione dell’acetilcolina sui recettori muscarinici (14), utilizzando farmaci anti-colinergici (tolterodina, ossibutinina, darifenacina, solifenacina, fesoterodina, trospio) (15).
Gli effetti indesiderati, legati al blocco dei recettori muscarinici M2, sono secchezza delle fauci, paralisi del muscolo ciliare del cristallino con conseguente visione offuscata, tachicardia, sonnolenza, ridotta motilità gastro-intestinale con costipazione e ridotta funzione cognitiva. Questi farmaci sono controindicati in pazienti con ritenzione gastrica e glaucoma ad angolo chiuso. Poiché gli anti-colinergici possono favorire la ritenzione urinaria, essi dovrebbero essere utilizzati con cautela in quei pazienti con concomitante OsVe e prima di iniziare la terapia deve essere valutato il residuo post-minzionale (< 250-300 mL) (16).
Il mirabegron, agonista β-adrenergico, si è dimostrato utile nel controllo dei sintomi da urgenza/frequenza al pari degli anti-colinergici (17), con maggior profilo di sicurezza sul rischio di ritenzione urinaria, anche se può favorire lo sviluppo di ipertensione arteriosa.
TRATTAMENTI CHIRURGICI (figura 3)
La chirurgia è riservata a casi di scarsa/insoddisfacente risposta al trattamento medico, pazienti con sintomatologia ingravescente nonostante il trattamento, pazienti che scelgono una risoluzione definitiva. Le opzioni chirurgiche possono includere ablazione trans-uretrale in radio-frequenza, laser vaporizzazione della prostata, TURP, prostatectomia.
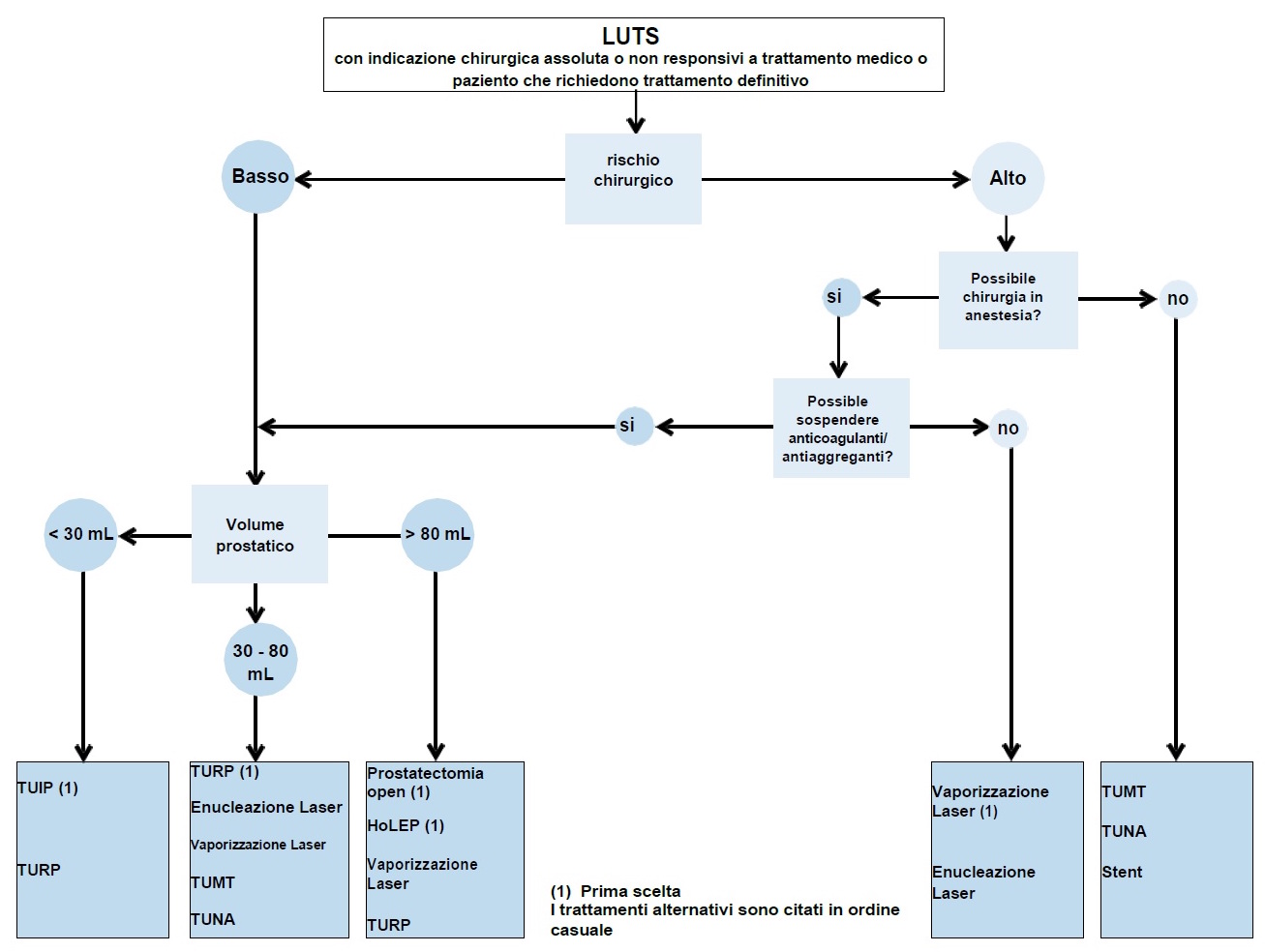
Figura 3: Algoritmo terapeutico di LUTS refrattari a trattamento medico conservativo o in caso di indicazione assoluta alla chirurgia (modificato da linee guida EAU 2015)
HoLEP = enucleazione laser con olmio; TUIP = incisione trans-uretrale della prostata; TUMT = terapia trans-uretrale con micro-onde; TUNA = ablazione trans-uretrale con ago; TURP = resezione prostatica trans-uretrale
BIBLIOGRAFIA
- Taylor BC, Wilt TJ, Fink HA, et al. Prevalence, severity, and health correlates of lower urinary tract symptoms among older men: the MrOS study. Urology 2006, 68: 804-9.
- Braun MH, Sommer F, Haupt G, et al. Lower urinary tract symptoms and erectile dysfunction: co-morbidity or typical "Aging Male" symptoms? Results of the "Cologne Male Survey". Eur Urol 2003, 44: 588-94.
- Lee JY, Kim DK, Chancellor MB. When to use antimuscarinics in men who have lower urinary tract symptoms. Urol Clin North Am 2006, 33: 531-7.
- AUA Practice Guidelines Committee. AUA guideline on management of benign prostatic hyperplasia (2003). Chapter 1: Diagnosis and treatment recommendations. J Urol 2003, 170: 530-47.
- Bright E, Oelke M, Tubaro A, Abrams P. Ultrasound estimated bladder weight and measurement of bladder wall thickness--useful noninvasive methods for assessing the lower urinary tract? J Urol 2010, 184: 1847-54.
- Dmochowski RR. Bladder outlet obstruction: etiology and evaluation. Rev Urol 2005, 7 Suppl 6: S3-13.
- Burgio KL, Goode PS, Johnson TM, et al. Behavioral versus drug treatment for overactive bladder in men: the Male Overactive Bladder Treatment in Veterans (MOTIVE) Trial. J Am Geriatr Soc 2011, 59: 2209-16.
- Gormley GJ, Stoner E, Bruskewitz RC, et al. The effect of finasteride in men with benign prostatic hyperplasia. The Finasteride Study Group. N Engl J Med 1992, 327: 1185-91.
- Roehrborn CG, Boyle P, Nickel JC, et al. Efficacy and safety of a dual inhibitor of 5-alpha-reductase types 1 and 2 (dutasteride) in men with benign prostatic hyperplasia. Urology 2002, 60: 434-41.
- McConnell JD, Roehrborn CG, Bautista OM, et al. The long-term effect of doxazosin, finasteride, and combination therapy on the clinical progression of benign prostatic hyperplasia. N Engl J Med 2003, 349: 2387-98.
- Roehrborn CG, Siami P, Barkin J, et al. The effects of dutasteride, tamsulosin and combination therapy on lower urinary tract symptoms in men with benign prostatic hyperplasia and prostatic enlargement: 2-year results from the CombAT study. J Urol 2008, 179: 616-21.
- Liu L, Zheng S, Han P, Wei Q. Phosphodiesterase-5 inhibitors for lower urinary tract symptoms secondary to benign prostatic hyperplasia: a systematic review and meta-analysis. Urology 2011, 77: 123-9.
- Gacci M, Corona G, Salvi M, et al. A systematic review and meta-analysis on the use of phosphodiesterase 5 inhibitors alone or in combination with α-blockers for lower urinary tract symptoms due to benign prostatic hyperplasia. Eur Urol 2012, 61: 994-1003.
- Anderson KE. Pharmacology of lower urinary tract smooth muscles and penile erectile tissues. Pharmacol Rev 1993, 45: 253-308.
- Nabi G, Cody JD, Ellis G, et al. Anticholinergic drugs versus placebo for overactive bladder syndrome in adults. Cochrane Database Syst Rev 2006: CD003781.
- McVary KT, Roehrborn CG, Avins AL, et al. Update on AUA guideline on the management of benign prostatic hyperplasia. J Urol 2011, 185: 1793-803.
- Maman K, Aballea S, Nazir J, et al. Comparative efficacy and safety of medical treatments for the management of overactive bladder: a systematic literature review and mixed treatment comparison. Eur Urol 2014, 65: 755-65.
Malattia di Peyronie (induratio penis plastica)
Andrea Nogara
UOSD Diabetologia e Malattie del Ricambio Ospedale di Chioggia (VE)
DEFINIZIONE
L’induratio penis plastica (IPP) è un’anormalia acquisita della tunica albuginea, caratterizzata da fibrosi con formazione di placche, che può accompagnarsi o no a dolore, deformità e deviazioni del pene, disfunzione erettile e che spesso comporta un importante impatto psico-sociale.
EPIDEMIOLOGIA
L’età media di comparsa è 55-60 anni e la prevalenza varia da 0.5 a 9%, aumenta con l’età ed è maggiore (20%) nei pazienti affetti da disfunzione erettile e diabete mellito (1). Si pensa che la prevalenza reale sia più elevata, ma sottostimata per l’imbarazzo a parlarne da parte dei pazienti, la scarsa conoscenza di possibili rimedi, o perché i sintomi non vengono considerati in grado di compromettere la vita sessuale (2).
Fattori di rischio sono considerati il diabete, l’ipertensione arteriosa, la dislipidemia, le malattie cardio-vascolari, il fumo di sigaretta, l’abuso di alcool e l’associazione con la sindrome di Dupuytren (3).
FISIOPATOLOGIA ED EZIOPATOGENESI
La causa di tale patologia è multi-fattoriale e ancora poco conosciuta. La teoria prevalente è che la fibrosi della tunica albuginea sia conseguenza di un trauma micro-vascolare, o di ripetuti micro-traumi, dell’asta del pene, con deformazione dello stesso, che avvengono durante i rapporti sessuali (4). Nonostante ciò, la maggior parte dei pazienti non ricorda che alcun evento traumatico abbia preceduto l’inizio della sintomatologia.
Attualmente la maggior parte degli autori propende per una patogenesi caratterizzata da un’alterazione del processo di riparazione dopo traumi o micro-traumi che si sviluppa in individui geneticamente e/o immunologicamente predisposti (5). Il TGF-ß1 è la più importante citochina fibrogenica coinvolta nel processo di fibrosi e di formazione delle placche della tunica albuginea (6).
Vi è frequentemente un’associazione con la presenza di altre malattie caratterizzate da fibrosi (fibromatosi palmare, della fascia plantare del piede, timpanosclerosi), con la malattia di Paget e con la presenza di aplotipo HLA B27 (7).
In sintesi, la causa di tale patologia potrebbe essere un’alterata risposta infiammatoria a un trauma o ripetuti micro-traumi in soggetti geneticamente predisposti.
CLINICA
La storia naturale dell’IPP si divide in una fase acuta e una cronica.
La prima fase può durare dai 6 ai 18 mesi ed è caratterizzata dalla predominanza dei processi infiammatori, con comparsa delle placche fibrose, della loro evoluzione con deformazione e curvatura del pene e solitamente dolore sia nella fase flaccida che durante l’erezione (8).
Segue la fase cronica (sintomi invariati da almeno 3 mesi), con la stabilizzazione delle placche, più solide, calcifiche e delle deformità peniene (tipicamente dorsali, dorso-laterali, ventrali) e con la scomparsa della sintomatologia dolorosa entro 12 mesi. Talvolta compare disfunzione erettile.
Se non si avvia un trattamento, le deformazioni peniene migliorano spontaneamente solo nel 12-13% dei casi, rimangono stabili in circa il 40-47% e peggiorano nel 40-48% (9).
DIAGNOSI
La diagnosi di IPP si ottiene dalla storia clinica del paziente e dalla valutazione del pene. L’anamnesi deve essere accurata e comprendere informazioni circa l’inizio dei sintomi e la possibile relazione con un trauma penieno durante il coito, la progressione o la stabilità delle deformazioni peniene e se queste interferiscono con il rapporto sessuale. Va indagata inoltre la presenza di disfunzione erettile. Poiché si tratta di un quadro morboso con forte impatto psico-sociale, vanno indagati il tono dell’umore e lo stato relazionale del paziente, anche in previsione di un approccio terapeutico multi-disciplinare. È stato validato a questo proposito un questionario di valutazione, in grado di misurare gli effetti psico-sessuali della presenza di IPP e della risposta al trattamento: scarica il PDQ (10).
L'esame del pene comprende:
- la localizzazione delle placche e della loro consistenza (soffice o calcifica);
- le deformazioni (pene a clessidra, a cerniera) e l’angolo di curvatura del pene, meglio durante erezione, mediante iniezione intra-cavernosa di sostanza vaso-attiva o, in alternativa, utilizzando documentazione fotografica portata dal paziente (11);
- la misura della lunghezza del pene, anche in previsione di un trattamento chirurgico, in modo che il paziente comprenda che la perdita di lunghezza del pene dipende da IPP e non dall’atto chirurgico;
- la valutazione della disfunzione erettile mediante questionario IIEF;
- eventualmente, se presente, esecuzione di eco-doppler penieno, per la valutazione dell'assetto vascolare. L’ecografia del pene permette inoltre la localizzazione esatta delle placche, la loro misura e grado di calcificazione.

Metodo per calcolare l'angolo di curvatura
Vanno valutate, in corso di esame obiettivo, anche le altre possibili sedi di fibrosi: palmo delle mani e pianta dei piedi.
Non sono necessari esami di laboratorio per la diagnosi, tranne che per confermare la presenza degli altri fattori di rischio per IPP, come diabete e malattie cardio-vascolari. In caso di concomitante disfunzione erettile, è utile la valutazione funzionale dell'asse ipotalamo-ipofisi-gonadi.
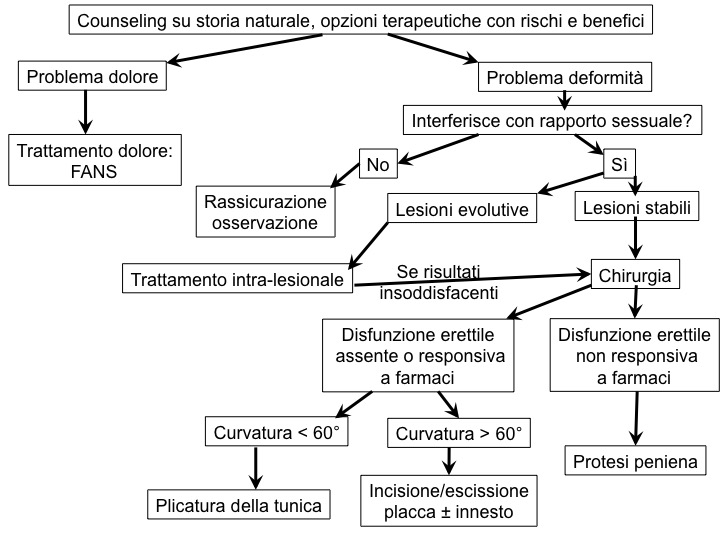
TRATTAMENTO
Il trattamento dell’IPP è sia medico che chirurgico; esistono inoltre altre forme di trattamento non chirurgico (meccanica e radiante). La terapia mira alla risoluzione della sintomatologia clinica e al ripristino della competenza coitale. Tiene inoltre in considerazione i disagi psico-sociali che possono emergere, indirizzando eventualmente il paziente verso una terapia psicologica o sessuale.
La terapia è diversa a seconda della fase clinica in cui si trova il paziente (acuta o cronica) e a seconda della presenza o meno di disfunzione erettile.
Nel caso di curvature minime del pene, che non impediscono l’attività sessuale, e assenza di disfunzione erettile, si attua unicamente il counseling e l’osservazione clinica. Per tutti gli altri casi si procede al trattamento.
Terapia farmacologica
Nella prima fase della malattia, infiammatoria, si attua unicamente terapia medica, in quanto l’approccio chirurgico può essere fatto solo dopo 3-6 mesi di stabilizzazione delle lesioni e degli altri disturbi, per non incorrere in ulteriore ripresa di malattia dopo l’intervento (12). L’utilizzo può essere esteso anche alla fase cronica in pazienti che rifiutano o non gradiscono la terapia chirurgica (13).
Sono stati utilizzati numerosi farmaci, da soli o in combinazione, per os, per via trans-dermica o intra-lesionale, con l’intento di stabilizzare le placche e fermarne l’evoluzione, riducendo il grado di curvatura: vitamina E, tamoxifene, procarbazina, acidi grassi omega-3, combinazione di vitamina E con L-carnitina non sono più raccomandati dalle Linee Guida americane per mancanza di evidenze convincenti sulla loro efficacia (14).
La sintomatologia dolorosa, tipica della prima fase della IPP, può essere controllata agevolmente mediante FANS.
I farmaci attualmente più utilizzati sono:
- il potassio para-amino-benzoato (POTABA), che con azione anti-infiammatoria e anti-fibrotica può stabilizzare la placca, pur se costoso e con qualche importante effetto collaterale gastrointestinale e cutaneo (15);
- la terapia topica con verapamile, utilizzata con una certa efficacia per ridurre la deposizione di materiale extra-cellulare a livello della placca, non ha documentato a livello istologico una reale presenza del farmaco al suo interno (16);
- la iontoforesi e altri sistemi che facilitano il trasporto trans-dermico di un farmaco all’interno della placca sono stati utilizzati per veicolare verapamile e verapamile più desametasone con una certa efficacia, ottenendo una riduzione della placca e della curvatura peniena (17).
La terapia intra-lesionale ha invece il razionale di veicolare il farmaco ad alta concentrazione direttamente nella placca. Sono stati usati corticosteroidi (senza risultato), calcio-antagonisti come verapamile (con risultati positivi su volume delle placche, della curvatura peniena e della funzione erettile). L’uso di interferone alfa2-beta riduce la proliferazione di fibroblasti e la produzione di matrice extra-cellulare, con miglioramento della curvatura peniena, del dolore e della funzione erettile (18). L’unico farmaco approvato dalla FDA per la cura intra-lesionale dell’IPP è la Collagenasi del Clostridium Histolyticum, in quanto è in grado di degradare le varie componenti del collagene che compongono la placca. Per tale ragione il farmaco viene utilizzato anche nella fase cronica dell’IPP. Si è ottenuto un miglioramento della curvatura peniena nel 34% dei soggetti partecipanti allo studio in fase III di registrazione. Tra gli effetti collaterali di questa terapia poco invasiva sono riportati ecchimosi del pene, rigonfiamento e dolore locale (19).
Al momento attuale tuttavia non esiste una terapia medica gold standard.
Altre terapie non chirurgiche
La radioterapia a basse dosi ha dimostrato sperimentalmente effetti anti-infiammatori, ma anche importanti effetti collaterali per i quali non è raccomandata (14).
Terapie meccaniche per ridurre la dimensione delle placche e migliorare la curvatura peniena (terapia fisica con onde d’urto, Vacuum device e Penile Extender) hanno mostrato studi di efficacia contraddittori.
Promettente (almeno in modelli animali) l’utilizzo di cellule staminali in grado di rigenerare la tunica albuginea (20).
Trattamento chirurgico
La terapia chirurgica si attua (21):
- dove una terapia conservativa ha fallito;
- per consentire il rapporto sessuale quando le deformità del pene non lo permettono;
- in presenza di placche molto estese e quando il paziente, con lesioni stabili, desidera una rapida soluzione del problema.
Il trattamento chirurgico va eseguito nella fase cronica dell’IPP, a circa 12-18 mesi dalla comparsa della malattia e dopo almeno 3-6 mesi di stabilità delle lesioni.
L’atto chirurgico deve essere preceduto da un accurato esame obiettivo della curvatura e delle deformità del pene, nonché della lunghezza e della circonferenza. La lunghezza è un particolare importante soprattutto in previsione della scelta dell’intervento chirurgico. Va valutata anche la sensibilità al tatto e la funzione vascolare con ecografia (21). Deve infine seguire la discussione con il paziente sulle realistiche aspettative e limitazioni dell’intervento, ponendo l’accento sul fatto che la chirurgia non ha come obiettivo riportare la situazione peniena come prima della comparsa dell’IPP, quanto di ripristinarne la funzione. Possibili complicanze post-chirurgiche sono: residua deformazione peniena, accorciamento del pene, ridotta sensibilità e rigidità, comparsa di disfunzione erettile, ematomi e fimosi (22).
Per deviazioni peniene con angolo di curvatura < 60-70°, senza deformazioni instabili del tipo a clessidra e con lunghezza adeguata, senza disfunzione erettile, l’opzione chirurgica più semplice consiste nell’accorciamento della tunica albuginea mediante incisione/escissione o plicatura della parte convessa del pene (opposta alla placca), con conseguente accorciamento della lunghezza del pene che di solito è < 1 cm (23).
Per curvature peniene > 60-70° con deformazioni del pene tipo a clessidra o instabili, precedente adeguata funzionalità erettile (o buona risposta all’erezione farmaco-indotta), l’opzione chirurgica è quella dell’allungamento del pene mediante incisione o parziale escissione della placca (parte concava della curvatura) e riempimento della tunica con materiale di innesto (24). Tale procedura risulta più lunga e necessita di innesti che possono essere costituiti da materiale autologo (grasso dermico, tessuto venoso, mucosa buccale, prepuzio), non autologo (sottomucosa del tenue di suino, derma porcino, pericardio bovino) o sintetico (meno usati perché anelastici: Dacron, Teflon o Goretex) (21).
Infine nei pazienti con funzione erettile non adeguata e che non risponde a trattamento medico, l’opzione chirurgica migliore è l’impianto protesico, che è in grado di correggere sia IPP che disfunzione erettile (24).
La chirurgia in sostanza, in attesa di un trattamento medico efficace, risulta il gold standard nel trattamento della IPP.
BIBLIOGRAFIA
- Arafa M, Eid H, El-Badry A, et al. The prevalence of Peyronie disease in diabetic patients with erectile dysfunction. Int J Imp 2007, 19: 213-7.
- Di Benedetti DB, Nguyen D, Zografos L, et al. A population-based study on Peyronie’s disease: prevalence and treatment patterns in the United States. Adv Urol 2011, 2011: 282503.
- Rhoden EL, Riedner CE, Fuchs SC, et al. A cross-sectional study for the analysis of clinical, sexual and laboratory condictions associated to Peyronie’s disease. J Sex Med 2010, 7: 1529-37.
- Bjekic MD, Vlajinac HD, Sipetic SB, et al. Risk factors for Peyronie's disease: a case-control study. BJU Int 2006, 97: 570-4.
- Qian A, Meals RA, Rajfer J, et al. Comparison of gene expression profiles between Peyronie's disease and Dupuytren's contracture. Urology 2004, 64: 399-404.
- Haag SM, Hauck EW, Szardening-Kirchner C, et al. Alterations in the transforming growth factor (TGF)-beta pathway as a potential factor in the pathogenesis of Peyronie's disease. Eur Urol 2007, 51: 255-61.
- Ralph DJ, Schwartz G, Moore W, et al. The genetic and bacteriological aspects of Peyronie's disease. J Urol 1997, 157: 291-4.
- Mulhall JP, Creech SD, Boorjian SA. Subjective and objective analysis of the prevalence of Peyronie's disease in a population of men presenting for prostate cancer screening. J Urol 2004, 171: 2350-3.
- Mulhall JP, Schiff J, Guhring P. An analysis of the natural history of Peyronie's disease. J Urol 2006, 175: 2115-8.
- Karin S, Coyne MPH, Brooke M, et al. The test-retest reliability of the Peyronie’s disease questionnaire. J Sex Med 2015, 12: 543-8.
- Ohebshalom M, Mulhall J, Guhring P, et al. Measurement of penile curvature in Peyronie's disease patients: comparison of three methods. J Sex Med 2007, 4: 199-203.
- Jordan GHM. Peyronie’s disease. In: Kavoussi LR ed. Campbell-Walsh Urology, Vol 1, 10th ed, Philadelphia: Elsevier Saunders 2012: 792-809.
- Ralph D, Gonzalez-Cadavid N, Mirone V, et al. The management of Peyronie's disease: evidence-based 2010 guidelines. J Sex Med 2010, 7: 2359-74.
- Ajay N, Ralph A, Daniel J, et al. Peyronie’s disease: AUA guideline. J Urol 2015, 194: 745-53.
- Weidner W, Hauck EW, Schnitker J. Potassium paraaminobenzoate (POTABA) in the treatment of Peyronie's disease: a prospective, placebo-controlled, randomized study. Eur Urol 2005, 47: 530-5.
- Martin DJ, Badwan K, Parker M, et al. Transdermal application of verapamil gel to the penile shaft fails to infiltrate the tunica albuginea. J Urol 2002, 168: 2483-5.
- Di Stasi SM, Giannantoni A, Stephen RL, et al. A prospective, randomized study using transdermal electromotive administration of verapamil and dexamethasone for Peyronie's disease. J Urol 2004, 171: 1605-8.
- Hellstrom WJ, Kendirci M, Matern R, et al. Single-blind, multicenter, placebo controlled, parallel study to assess the safety and efficacy of intralesional interferon alpha-2B for minimally invasive treatment for Peyronie's disease. J Urol 2006, 176: 394-8.
- Gelbard M, Goldstein I, Hellstrom WJ, et al. Clinical efficacy, safety and tolerability of collagenase clostridium histolyticum for the treatment of Peyronie disease in 2 large double-blind, randomized, placebo controlled phase 3 studies. J Urol 2013, 190: 199-207.
- Castiglione F, Hedlund P, Van der Aa F, et al. Intratunical injection of human adipose tissue-derived stem cells prevents fibrosis and is associated with improved erectile function in a rat model of Peyronie's disease. Eur Urol 2013, 63: 551-60.
- Levine LA, Larsen SM. Surgery for Peyronie's disease. Asian J Androl 2013, 15: 27-34.
- Greenfield JM, Lucas S, Levine LA. Factors affecting the loss of length associated with tunica albuginea plication for correction of penile curvature. J Urol 2006, 175: 238-41.
- Segal RL, Burnett AL. Surgical management for Peyronie's disease. World J Mens Health 2013, 31: 1-11.
- Kadioglu A, Akman T, Sanli O, et al. Surgical treatment of Peyronie's disease: a critical analysis. Eur Urol 2006, 50: 235-48.
- Yafi FA, Sangkum P, McCaslin IR, et al. Strategies for penile prosthesis placement in Peyronie's disease and corporal fibrosis. Curr Urol Rep 2015, 16: 21.
Iperplasia e carcinoma della prostata
Sandro La Vignera
UOC Andrologia ed Endocrinologia, AOU Policlinico Vittorio Emanuele di Catania, Università degli Studi di Catania - Dipartimento di Medicina Clinica e Sperimentale
IPERPLASIA PROSTATICA BENIGNA
Definizione
L'ipertrofia o iperplasia prostatica benigna (IPB), conosciuta anche come adenoma prostatico, consiste in un aumento di volume dovuto all'incremento del numero di cellule, che si sviluppa a carico della zona "di transizione" della prostata, ovvero della parte centrale attorno all'uretra prostatica. È un fenomeno legato all'avanzare dell’età, che col tempo determina una compressione dell'uretra prostatica, ostruendo il deflusso urinario.
Epidemiologia
L’IBP colpisce circa il 5-10% degli uomini di 40 anni di età, e fino all'80% degli uomini tra 70 e 80 anni (1). Tuttavia, il numero dei soggetti in cui l’IPB diventa sintomatica è circa la metà.
Nell'eziologia sono state escluse componenti ambientali, mentre si è ipotizzato il ruolo di fattori ereditari per l'aumentata prevalenza in parenti di soggetti colpiti dalla patologia.
Patogenesi
Il diidro-testosterone (DHT) e gli estrogeni giocano un ruolo fondamentale nell'insorgenza dell’IPB. La presenza degli androgeni è necessaria per l'instaurarsi dell’IPB, ma questi non sono necessariamente la causa diretta della patologia. Il DHT, un metabolita del testosterone, è un mediatore critico della crescita della prostata (2). L'importanza del DHT nel causare noduli iperplasici nella prostata è confermata dalle osservazioni cliniche in cui viene somministrato un inibitore della 5α-reduttasi. Questa terapia riduce notevolmente il contenuto intra-prostatico di DHT e conseguentemente il volume della prostata e i sintomi dell'IPB.
Inoltre, esistono evidenze circa il ruolo fondamentale svolto dalla sindrome metabolica. Tale patologia, infatti, sembrerebbe peggiorare la gravità dei sintomi e determinare un maggior incremento volumetrico delle ghiandola (3).
Infine, un aspetto critico è svolto dall’infiammazione cronica, reperto spesso presente in campioni tissutali di pazienti affetti da IPB. La presenza di flogosi, infatti, risulta associata non solo con maggior gravità dei sintomi e resistenza alla terapia medica, ma anche con maggior rischio di andare incontro alle complicanze (4).
Aspetti clinici e diagnostici
L’IPB si presenta con la comparsa di sintomi irritativi (pollachiuria, nicturia, urgenza minzionale, sensazione di incompleto svuotamento vescicale) e sintomi ostruttivi (mitto ipovalido, mitto intermittente, uso del torchio addominale). L’IPB può essere progressiva: l'incompleto svuotamento della vescica può portare a diverse complicanze, come la formazione di litiasi vescicale, diverticoli, infezioni urinarie ricorrenti, ritenzione acuta d’urine ed ematuria. I sintomi, ostruttivi e irritativi, vengono valutati usando il questionario dell'International Prostate Symptom Score (IPSS: scarica), formulato per appurare la gravità della patologia.
L'esplorazione rettale, con la palpazione della prostata, può rivelare un marcato ingrossamento della ghiandola.
Esame diagnostico fondamentale è rappresentato dall’ecografia, sia sovra-pubica che trans-rettale (scansione da preferire per una più corretta stima del volume ghiandolare). L’ecografia inoltre può evidenziare la presenza di residuo post-minzionale, segno di una patologia in fase avanzata e consente di diagnosticare complicanze frequenti di una IPB trascurata, come diverticoli vescicali, calcoli, o sedimento nel lume dell’organo emuntore.
La uroflussimetria è certamente l’esame gold standard nei pazienti affetti da IPB, perché evidenzia se tale patologia è causa di ostruzione cervico-uretrale. L’esame fornisce informazioni importanti come il flusso massimo, il flusso medio e il tempo di svuotamento, parametri importanti sia nella diagnosi iniziale sia per verificare la risposta alle terapie.
Il PSA è spesso eseguito nei pazienti IPB per lo screening di una componente maligna coesistente.
Aspetti terapeutici
Per evitare le complicanze, è importante impostare precocemente una terapia medica.
Gli alfa-bloccanti (antagonisti dei recettori α1-adrenergici) procurano un sostanziale miglioramento dei sintomi. Vengono impiegate con successo molecole come doxazosina, terazosina, alfuzosina, tamsulosina o la più recente silodosina. Gli alfa-bloccanti rilasciano la muscolatura della prostata e del collo vescicale e aumentano la forza del flusso urinario, ma possono causare eiaculazione retrograda.
Gli inibitori della 5α-reduttasi (finasteride e dutasteride) sono un altro trattamento frequentemente praticato, in grado di agire riducendo il volume prostatico. Questi farmaci, in associazione agli alfa-litici, determinano effetti terapeutici efficaci e duraturi nel tempo, in maniera superiore alle singole monoterapie.
Gli anti-colinergici (ossibutinina, solifenacina, ecc) o i β3-agonisti (mirabregon) vengono spesso utilizzati nei pazienti affetti da IPB caratterizzati per lo più da una sintomatologia irritativa secondaria a iperattività detrusoriale. Agiscono, infatti, migliorando la sintomatologia e la qualità della vita.
In caso di fallimento del trattamento medico, può rendersi necessario un trattamento chirurgico. L’intervento chirurgico viene effettuato in pazienti con sintomatologia moderata o severa, che non rispondono al trattamento medico e con bassa qualità di vita. Esistono diversi tipi di intervento: tecniche endoscopiche, come la Resezione Prostatica Transuretrale (TURP) o l’Incisione Prostatica Transuretrale (TUIP), ma anche l’Adenomectomia Trans-vescicale “open” (ATV) (5).
La TURP è la procedura più utilizzata, effettuata mediante un resettore endoscopico, senza necessità di incisione. Il chirurgo, dopo aver visualizzato l’ostruzione, rimuove il tessuto prostatico mediante una sorgente elettrica che passa attraverso il resettore. La procedura dura circa 1 ora e può essere effettuata in anestesia spinale o generale.
Di recente acquisizione è la tecnologia laser KTP o GreenlightTM, praticata in pochi centri, che sfrutta una sorgente laser (532 nm) per vaporizzare e rimuovere il tessuto prostatico (6).
Bibliografia
- Vuichoud C, Loughlin, KR. Benign prostatic hyperplasia: epidemiology, economics and evaluation. Can J Urol 2015, 22 Suppl 1: 1-6.
- Favilla V, Cimino S, Castelli T, et al. Relationship between lower urinary tract symptoms and serum levels of sex hormones in men with symptomatic benign prostatic hyperplasia. BJU Int 2010, 106: 1700-3.
- Russo GI, Castelli T, Urzi D, et al. Connections between lower urinary tract symptoms related to benign prostatic enlargement and metabolic syndrome with its components: a systematic review and meta-analysis. Aging Male 2015, 18: 207-16.
- Russo GI, Vanella L, Castelli T, et al. Heme oxygenase levels and metaflammation in benign prostatic hyperplasia patients. World J Urol 2015, 34: 1183–92.
- Anderson BB, Pariser JJ, Helfand BT. Comparison of patients undergoing PVP versus TURP for LUTS/BPH. Curr Urol Rep 2015, 16: 55.
- Nair SM, Pimentel MA, Gilling PJ. A review of laser treatment for symptomatic BPH (Benign Prostatic Hyperplasia). Curr Urol Rep 2016, 17: 45.
CARCINOMA PROSTATICO
Epidemiologia
Il carcinoma della prostata è il principale tumore maligno della prostata: negli uomini occidentali è il tumore più comune e la seconda causa di morte oncologica (dopo quello polmonare) (1). Tuttavia, la frequenza è largamente variabile nel mondo: è meno comune tra gli asiatici, più comune tra gli uomini di colore, mentre l'incidenza tra gli uomini europei è intermedia rispetto alle due precedenti popolazioni (2).
Eziologia
Le cause del cancro alla prostata sono tuttora sconosciute. Fattori di rischio accertati sono l'età e la familiarità. È molto raro sotto i 45 anni, ma diventa più frequente all'aumentare dell'età. Tuttavia, la componente genetico-familiare svolge un ruolo critico. Gli uomini con un familiare di primo grado affetto da carcinoma prostatico, hanno un rischio raddoppiato rispetto a quelli che non hanno avuto malati in famiglia.
L'adenocarcinoma acinare rappresenta l'istotipo più frequente. Nel 70% dei casi origina dalla porzione periferica, con tipica localizzazione posteriore. Fra le varianti, più rare, ricordiamo: il carcinoma squamoso, l’adenocarcinoma duttale, il carcinoma a piccole cellule, il carcinoma mucinoso, le neoplasie mesenchimali, come sarcomi o linfomi (molto rari).
Storia naturale
Il tumore prostatico inizialmente non causa sintomi. Quando aumenta di dimensioni, può causare un’ostruzione uretrale, con conseguenti difficoltà alla minzione.
Negli stadi più avanzati il tumore si diffonde a linfonodi e ossa. La diffusione linfonodale solitamente non produce sintomi; le metastasi ossee si sviluppano solitamente nelle ossa larghe, come pelvi e bacino o nelle vertebre e si manifestano con dolore osseo.
Stadiazione
Il grado di Gleason assegna un punteggio da 2 a 10, dove 10 indica le anormalità più marcate; il patologo assegna un numero da 1 a 5 (tabella 1) alle formazioni maggiormente rappresentate, poi fa lo stesso con le formazioni immediatamente meno comuni; la somma dei due numeri costituisce il punteggio finale.
| Tabella 1 Scala di Gleason |
|
| Grado | Descrizione |
| 1 | altamente differenziato |
| 2 | ben differenziato |
| 3 | moderatamente differenziato |
| 4 | scarsamente differenziato |
| 5 | altamente indifferenziato (cellule infiltranti) |
Il tumore è definito ben differenziato se il punteggio è ≤ 4, mediamente differenziato se = 5 o 6, scarsamento differenziato se > 6. Quindi più basso è il punteggio, più basso è il grado del tumore. Il grado si riflette sulla possibile evoluzione:
- grado 2-6: tumore generalmente a crescita lenta e con scarsa tendenza a diffondersi a distanza;
- grado 7: tumore di grado intermedio;
- grado 8-10: tumore molto aggressivo.
La stadiazione del carcinoma prostatico prevede la valutazione dei tessuti peri-prostatici, dei linfonodi e delle ossa, tramite lo studio di alcuni parametri clinici (risultato dell'esplorazione rettale, PSA, punteggio di Gleason bioptico, numero dei frammenti bioptici coinvolti). Solo nei casi di malattia avanzata (Gleason ≥ 8, PSA ≥ 10 ng/mL, malattia extra-capsulare) si effettuano scintigrafia ossea total-body e TC addome con mezzo di contrasto.
Alcuni nomogrammi, come le “tavole di Partin” (3), molto utilizzati nella pratica clinica sono affidabili per predire lo stadio locale del tumore prostatico in base ai seguenti parametri clinici: PSA pre-operatorio, punteggio di Gleason bioptico, risultato dell’esplorazione rettale.
Aspetti diagnostici
Lo screening comprende l'esplorazione rettale e il dosaggio del PSA e identifica una popolazione a rischio, in cui è necessario eseguire ulteriori esami, primo fra tutti la biopsia prostatica. Generalmente, lo screening viene eseguito dai 50 fino ai 75 anni, ma può essere proposto prima in caso di storia familiare di tumori alla prostata.
Il dosaggio del PSA misura il livello ematico di un enzima prodotto dalla prostata: livelli < 4 ng/mL sono generalmente considerati normali. Tuttavia, molte variabili influenzano il PSA: l'età del paziente, il volume prostatico o la concomitante presenza di altre condizioni come prostatite, IPB e traumatismi. A questo fine alcuni parametri possono aggiungere specificità al PSA, come il rapporto libero/totale del PSA, la PSA velocity o la PSA density. Di recente applicazione sono altri parametri che migliorano l’accuratezza del PSA nella diagnosi del tumore prostatico (4).
- PHI (acronimo dall’inglese Prostate Health Index = Indice di salute prostatica): deriva dall’elaborazione dei dati relativi a tre valori ematochimici: PSA totale, PSA libero e proPSA. La sola valutazione del PSA totale è associata con le dimensioni della prostata, ma non è sempre in grado di distinguere se un aumento del PSA nel sangue è secondario a iperplasia benigna o alla presenza di un tumore. Una frazione del PSA libero, il proPSA e i suoi derivati % proPSA e phi (prostate health index) risultano invece meglio correlati alla presenza di una neoplasia prostatica. In particolare, nei pazienti con PSA totale compreso fra 2.5 e 10 ng/mL i valori di proPSA e PHI superiori all’intervallo di riferimento sono spesso associati alla presenza di una malattia clinicamente significativa. Un basso PHI indica un rischio inferiore di tumore, mentre un PHI alto può suggerire la necessità di sottoporsi ad una biopsia prostatica. In sostanza, il PHI offre ai medici una modalità di combinare e interpretare tre differenti esami ematici e rappresenta uno strumento per la valutazione del rischio di carcinoma prostatico.
- 4k score (serum test): un test che combina un pannello con 4 callicreine prostata-specifiche in un algoritmo in grado di individuare prima dell’esecuzione della biopsia la percentuale di rischio individuale di avere un tumore della prostata aggressivo.
- PCA3 (RNA-based urine test): è un gene che esprime un RNA non codificante. Il PCA3 è espresso solo nel tessuto prostatico umano e il gene è altamente iperespresso nel tumore della prostata.
L’antigene specifico prostatico è stato approvato nel 1994 per fare screening su uomini asintomatici con tumore della prostata. Assieme all’esplorazione rettale, il PSA ha incrementato di molto le possibilità di rilevare tumori prostatici. Nelle ultime 2 decadi la mortalità da questa patologia si è ridotta del 40% ed alcuni esperti ritengono che questo sia in buona parte merito dell’introduzione del PSA come test di screening di popolazione. L’European Randomized Study of Screening for Prostate Cancer (ERSPC) (5) ha randomizzato 182.000 uomini di età compresa tra 50 e 74 anni provenienti da 8 paesi europei, confrontando i pazienti sottoposti a screening con quelli non sopposti a screening. Come endpoint primario è stata usata la mortalità. Lo screening con PSA è stato quindi eseguito a intervalli di 2-4 anni. Dopo 13 anni di follow-up, il "rate ratio" per l'incidenza di cancro prostatico tra i pazienti sottoposti a screening è stato di 1.57 (IC95% 1.51-1.62) e quello per la mortalità di 0.79 (IC95% 0.69-0.91), indicando un vantaggio nella capacità di identificare il tumore e una ridotta mortalità. Il Number Needed to Screen è risultato di 781 (IC95% 490-1929): questo significa che sono necessari 781 test del PSA per prevenire un unico decesso da cancro prostatico; mentre il numero di diagnosi da effettuare per prevenire un decesso è risultato di 27 (IC95% 17-66). Lo studio sopra riportato risulta emblematico del grande dibattito che caratterizza l’utilizzo del PSA come test di screening. Nell’utilizzo del PSA, quindi, a fronte del beneficio primario (riduzione del 30% del rischio di sviluppare metastasi e del 21% della mortalità cancro-correlata), esistono alcuni svantaggi:
- il 20% degli uomini che si sottopone a screening risulta avere un PSA fuori range di normalità;
- il 75% tra gli uomini sottoposti a biopsia prostatica per riscontro di PSA elevato non ha una diagnosi di cancro (il tasso di falsi positivi appare quindi molto alto);
- nella restante parte in cui invece si pone diagnosi di tumore, il 50-75% ha una malattia a basso grado (Gleason < 6);
- le biopsie sono manovre invasive e potenzialmente associate a dolore, ansia e infezione (5% dei casi);
- il trattamento di tutti i tumori della prostata presuppone una certa quota di sintomi e disturbi urinari, sessuali e intestinali;
- lo screening per il tumore prostatico ha generato un grande incremento per la spesa sanitaria.
La biopsia prostatica è una procedura mini-invasiva, effettuata nei casi in cui si sospetti un carcinoma prostatico, quasi sempre ambulatorialmente in anestesia locale. I campioni di tessuto estratti vengono esaminati al microscopio per determinare la presenza di carcinoma, l’estensione (numero di frammenti coinvolti) e l’aggressività (Gleason score bioptico).
Aspetti terapeutici
Le armi a disposizione degli urologi per curare il tumore prostatico sono molte ed eterogenee:
- prostatectomia radicale;
- radioterapia o brachiterapia;
- ormono-terapia;
- sorveglianza attiva (osservazione rimandando una terapia radicale);
- vigile attesa (osservazione con eventuale uso di terapie palliative);
- ultrasuoni focalizzati ad alta intensità (HIFU);
- crio-chirurgia;
- chemioterapia;
- combinazione di queste.
Ogni opzione presenta pro e contro, per cui la decisione finale va sempre discussa con il paziente. Tuttavia, in termini oncologici a lungo termine l’intervento chirurgico (prostatectomia radicale) risulta associato a maggiori benefici rispetto alle altre tecniche, come ad esempio la radioterapia (4). L’intervento al giorno d’oggi viene effettuato per lo più con tecnica video-laparoscopica o robotica. Tra le complicanze comuni della terapia chirurgica ricordiamo l’insorgenza di deficit erettile e di incontinenza urinaria. Tuttavia, la percentuale di insorgenza di deficit erettile può essere ridotta dall’utilizzo di una tecnica di salvataggio dei nervi erigendi (nerve-sparing).
Bibliografia
- Siegel RL, Miller KD, Jemal A. Cancer statistics, 2016. CA Cancer J Clin 2016, 66: 7-30.
- DeSantis CE, Siegel RL, Sauer AG, et al. Cancer statistics for African Americans, 2016: Progress and opportunities in reducing racial disparities. CA Cancer J Clin 2016, 66: 290–308.
- Eifler JB, Feng Z, Lin BM et al. An updated prostate cancer staging nomogram (Partin tables) based on cases from 2006 to 2011. BJU Int 2013, 111: 22-9.
- Jiandani D, Randhawa A, Brown RE, et al. The effect of bicycling on PSA levels: a systematic review and meta-analysis. Prostate Cancer Prostatic Dis 2015, 18: 208-12.
- Schröder FH, Hugosson J, Roobol MJ, et al. Screening and prostate cancer mortality: results of the European Randomised Study of Screening for Prostate Cancer (ERSPC) at 13 years of follow-up. Lancet 2014, 384: 2027-35.
- Wallis CJ, Saskin R, Choo R, et al. Surgery versus radiotherapy for clinically-localized prostate cancer: a systematic review and meta-analysis. Eur Urol 2016, 70: 21–30.
Ipogonadismo primario maschile
In collaborazione con SIAMS
Classificazione ed epidemiologia
Classificazione ed epidemiologia dell'ipogonadismo maschile
Rosita A. Condorelli & Aldo E. Calogero
Dipartimento di Medicina Clinica e Sperimentale, Università di Catania
(aggiornato al 7 agosto 2021)
Definizione
L’ipogonadismo si definisce primario o ipergonadotropo quando il deficit anatomico-funzionale colpisce la gonade maschile (patologia testicolare). Il deficit può interessare la sola componente germinale, con conseguente infertilità, la sola componente steroidogenetica, con conseguente deficit di secrezione di testosterone, o entrambe.
Classificazione ed epidemiologia
L’ipogonadismo maschile primario può essere dovuto a cause congenite o acquisite (vedi tabella).
| Principali cause di ipogonadismo primario | ||
| Congenite | Sindrome di Klinefelter Maschio 47,XYY Maschio 46,XX Micro-delezioni del cromosoma Y Criptorchidismo Sindrome di Steinert Sindrome di Noonan |
|
| Acquisite | Correlato all’età (LOH) Traumi Torsioni testicolari Neoplasie testicolari Orchiti Malattie auto-immunitarie: orchiti autoimmunitarie isolate e nel contesto di una sindrome poliendocrina auto-immune Malattie infiltrative: emocromatosi, sarcoidosi, istiocitosi, ecc Varicocele Malattie sistemiche: cirrosi epatica, insufficienza renale cronica |
|
| Cause iatrogene | Farmaci: chetoconazolo, spironolattone, cimetidina, flutamide, ciproterone acetato, oppiacei, analoghi super-agonisti del GnRH Orchiectomia Chemioterapia Radiazioni ionizzanti |
|
Ipogonadismo primario congenito
Le forme congenite sono per la maggior parte geneticamente determinate. In primo luogo, va ricordata la sindrome di Klinefelter, la più frequente forma di ipogonadismo maschile (≈1:600 maschi), dovuta alla presenza di un cromosoma X soprannumerario (cariotipo 47,XXY), generato da un errore nella disgiunzione dei gameti (1).
Ipogonadismo primario acquisito
Le forme acquisite possono essere conseguenti a traumi testicolari o torsione del funicolo spermatico, responsabili della cosiddetta sindrome da castrazione traumatica, oppure possono riconoscere una causa iatrogena dovuta all’uso di farmaci che causano una castrazione chimica.
Tra le cause iatrogene vanno ricordate l’orchiectomia eseguita per la presenza di neoplasie testicolari e l’esposizione a radiazioni ionizzanti o ad agenti alchilanti utilizzati come chemioterapici. Altre cause acquisite di ipogonadismo primario maschile sono le orchiti, le malattie autoimmunitarie, le patologie infiltrative e il varicocele.
Il varicocele è una causa frequente di ipogonadismo, in quanto può causare deterioramento del quadro spermatico, progressiva ipotrofia testicolare e, nel soggetto anziano in particolar modo, una riduzione relativa dei livelli ematici di testosterone derivante dalla disfunzione del compartimento leydigiano (2). Ciò è proporzionale al grado di varicocele riscontrato e sebbene l’infertilità maschile rimanga l’indicazione più importante nella decisione di eventuale trattamento del varicocele, negli USA l’ipogonadismo maschile sta emergendo come elemento predittivo indipendente di varicocelectomia (3).
Anche alcune patologie sistemiche sono responsabili di ipogonadismo primario. Tra queste vanno annoverate la cirrosi epatica, nell’ambito della quale si osservano ginecomastia e atrofia testicolare nel 50-75% dei casi, e l’insufficienza renale cronica, caratterizzata da ipogonadismo e disfunzione erettile(4).
Bibliografia essenziale
- Høst C, Skakkebæk A, Groth KA, et al. The role of hypogonadism in Klinefelter syndrome. Asian J Androl 2014, 16: 185-91.
- European Association of Urology (EAU), Varicocele Guidelines, 2000.
- Guercio C, Patil D, Mehta A. Hypogonadism is independently associated with varicocele repair in a contemporary cohort of men in the USA. Asian J Androl 2018 21: 45-9.
- Nistal M, Paniagua R, Gonzalez-Peramato P, et al. Testicular involvement in systemic diseases. Pediatr Dev Pathol 2016, 19: 431-51.
Clinica, complicanze e diagnostica dell'ipogonadismo primario maschile
Rosita A. Condorelli & Aldo E. Calogero
Dipartimento di Medicina Clinica e Sperimentale, Università di Catania
(aggiornato al 7 agosto 2021)
CLINICA
Il quadro clinico del paziente con ipogonadismo primario varia in funzione del momento della sua insorgenza.
Carenza fetale di androgeni
Durante le prime 14 settimane di gestazione, la presenza di testosterone è essenziale per la normale virilizzazione dei genitali esterni del feto di sesso maschile. La carenza di androgeni o la resistenza recettoriale (dovuta a mutazioni con perdita di funzione del recettore specifico) in questa fase della vita può comportare uno sviluppo genitale anormale, con quadri che vanno dall’ipospadia alla femminilizzazione dei genitali esterni con testicoli intra-addominali. Spesso, nei pazienti con disordini dello sviluppo sessuale la diagnosi viene posta in età precoce per la presenza di genitali esterni ambigui. Talvolta tali pazienti possono passare inosservati durante l’infanzia e la diagnosi viene posta durante la pubertà a causa dello sviluppo puberale ritardato (in uomini fenotipicamente normali o in persone con fenotipo femminile aventi corredo cromosomico 46,XY e amenorrea primaria).
Insorgenza pre-puberale della carenza di androgeni
All’inizio della pubertà, l’aumento dei livelli di gonadotropine stimola la secrezione e il rilascio di testosterone e attiva la spermatogenesi, con conseguente aumento del volume testicolare. L’aumento dei livelli sierici di testosterone determina lo sviluppo dei caratteri sessuali secondari maschili, comprendente la crescita dei peli nelle regioni androgeno-dipendenti, l’abbassamento del tono della voce, l’aumento delle dimensioni del pene, della massa muscolare, della mineralizzazione e della massa ossea, della velocità di crescita peri-puberale e, infine, la chiusura delle epifisi con maturazione dei vari segmenti dello scheletro. Il testosterone inoltre presenta effetti psico-sessuali ed è responsabile dell’aumento della libido.
Il deficit di androgeni grave si manifesta con un quadro di ipogonadismo a esordio pre-puberale, caratterizzato dal mancato avvio della pubertà. Quando il deficit di androgeni è meno marcato, lo sviluppo puberale può essere incompleto o ritardato, determinando un quadro fenotipico più lieve. In questi pazienti, la diagnosi di ipogonadismo può essere sospettata per la presenza di ipotrofia testicolare, storia di criptorchidismo, ginecomastia, presenza di peluria rada, habitus eunucoide, ridotta massa ossea e infertilità.
Sindrome di Klinefelter
I segni clinici della sindrome compaiono solitamente in epoca puberale, ossia quando si verifica il fisiologico aumento della produzione di gonadotropine, non seguito, tuttavia, dall’ingrandimento dei tubuli seminiferi (da cui dipende il volume testicolare). Dal punto di vista istologico, i testicoli di questi soggetti vanno incontro a un progressivo processo di fibrosi e ialinizzazione tubulare. Alla compromissione del compartimento tubulare si associa un grado variabile di disfunzione delle cellule di Leydig, che vanno incontro a un processo di iperplasia secondario ad aumento dei livelli di LH, responsabile di un’aumentata produzione estrogenica.
All’esame obiettivo genitale, i soggetti con s. di Klinefelter presentano testicoli piccoli e di consistenza aumentata (a volte sono palpabili solo delle benderelle fibrose); le dimensioni del pene sono variabili, ma più frequentemente nella norma. Inoltre, si riscontrano azoospermia (più raramente criptozoospermia), riduzione della crescita dei peli del viso e del dorso (80% dei casi), ginecomastia, deficit di vitamina D e osteopenia, alterazione delle proporzioni scheletriche (lunghezza vertice-pube < lunghezza pube-suolo), aumento della massa grassa e riduzione di quella muscolare. Per quanto concerne l’aspetto psicologico, questi pazienti sono tendenzialmente timidi e introversi (1).
Da non dimenticare è anche l’associazione con altre patologie: malattie cardio-vascolari (che si associano in generale all’ipogonadismo), malattie polmonari croniche, varici venose e ulcere agli arti inferiori, alterazioni del metabolismo glucidico, ipotiroidismo primitivo, carcinoma mammario, malattie ematologiche (anemia), iperplasia dell’ipofisi, malattie autoimmuni, tumori delle cellule germinali (mediastino, retro-peritoneo, encefalo e testicolo) (1).
Oltre alla forma classica (47,XXY), esistono varianti della sindrome di Klinefelter, caratterizzate da più cromosomi X soprannumerari, e mosaicismi (10-30% dei casi), in cui il cromosoma X soprannumerario si localizza solo in una parte delle linee cellulari (cariotipo 46,XY/47,XXY).
Insorgenza post-puberale della carenza di androgeni (vedi anche ipogonadismo età-correlato)
I segni e sintomi della carenza di androgeni variano a seconda dell'età di insorgenza, della durata e della gravità del deficit. I sintomi più frequenti nel maschio adulto sono la riduzione del desiderio sessuale e dell’attività sessuale, la disfunzione erettile e le vampate di calore. Negli uomini di età compresa tra i 49 ed i 79 anni, i tre sintomi che meglio si associano a ipogonadismo sono diminuzione delle fantasie erotiche, erezioni mattutine ridotte di frequenza e comparsa di disfunzione erettile.
DIAGNOSI
All’esame obiettivo è importante valutare l’indice di massa corporea (BMI), il rapporto vita-fianchi (o il diametro addominale sagittale), la distribuzione pilifera, la perdita di capelli, la presenza di ginecomastia, il volume testicolare (valutato mediante orchidometro di Prader o ecometria testicolare), le dimensioni di pene, prostata e vescicole seminali mediante esplorazione ano-digito-rettale.
L’ipogonadismo viene diagnosticato sulla base di segni e sintomi legati alla carenza di androgeni e sulla valutazione dei livelli di testosterone totale costantemente bassi (almeno due rilievi con prelievi ematici eseguiti tra le h 8.00 e le 11.00). I range di riferimento per distinguere i livelli normali da quelli eventualmente associati a deficit (linee guida ISA, ISSAM, EAU e ASA) prevedono un cut-off di 12 nmol/L (3.5 ng/mL) per il testosterone sierico totale e 225 pmol/L (0.65 ng/mL) per il testosterone libero.
| Cut-off di testosterone totale in nmol/L (ng/mL) per la diagnosi di ipogonadismo |
|
| Esclusa | > 12 (3.5) |
| Zona grigia | 8-12 (2.3-3.5) |
| Certa | < 8 (2.3) |
Valori di testosterone totale > 12 nmol/L escludono chiaramente la presenza di ipogonadismo, mentre per valori compresi tra 8 e 12 nmol/L (2.3-3.5 ng/mL), si pone diagnosi di ipogonadismo in presenza di testosterone libero < 220 pmol/L e della sintomatologia specifica.
Oltre al dosaggio di testosterone, le indagini possono includere anche la misurazione delle concentrazioni sieriche di LH, che risultano al di sopra dei limiti della norma nell’ipogonadismo primario, mentre risultano al di sotto della norma o inappropriatamente normali nelle forme di ipogonadismo centrale. Sebbene non siano ancora disponibili chiari valori di riferimento per l’LH, sulla base dei dati presenti in letteratura (tra cui quelli forniti dallo studio EMAS) è suggerito un range di 1-7 IU/L; un attento follow-up endocrino testicolare è richiesto in caso di valori > 7-8 IU/L, anche in presenza di testosterone nel range di normalità. Esistono, infatti, forme lievi di ipogonadismo, nelle quali non sempre i livelli di testosterone totale sono ridotti. Ad esempio, gli uomini con danno testicolare primario possono avere livelli normali di testosterone ma LH elevato (ipogonadismo subclinico, definito anche ipogonadismo compensato). I pazienti con ipogonadismo subclinico possono essere: giovani con anamnesi positiva per danno testicolare pre-puberale o adulti con declino età-correlato dei livelli di testosterone: il 9.4% della popolazione generale ne è affetto e ciò si associa a peggioramento dello stato di salute e aumento della mortalità e morbilità cardio-vascolare (2). Le conseguenze cliniche dell’aumento isolato di LH non sono ancora chiare (come pure il ruolo diagnostico della misurazione dell’LH), ma potenzialmente questi uomini potrebbero già avere segni o sintomi di ipogonadismo di grado lieve e potrebbero diventare ipotestosteronemici in futuro (3).
COMPLICANZE
L’ipogonadismo si associa a complicanze metaboliche, cardio-vascolari ed ossee, che peggiorano la qualità di vita del paziente di sesso maschile non sottoposto a terapia ormonale sostitutiva. Inoltre, l’ipogonadismo determina per sè una riduzione dell’aspettativa di vita. Infatti, l’ipotestosteronemia è stata associata ad aumento della mortalità nei pazienti non affetti da malattia cardio-vascolare, come la sindrome di Klinefelter o l’ipopituitarismo. Altre condizioni cliniche in cui è più frequente il riscontro di ipogonadismo sono rappresentate da ipertensione, iperlipidemia e broncopneumopatia cronica ostruttiva.
Complicanze metaboliche e cardio-vascolari
L’associazione tra ipogonadismo e obesità, diabete mellito, sindrome metabolica e malattie cardio-vascolari è ben documentata e descritta in numerosissimi studi. I meccanismi fisio-patologici che spiegano tale associazione sono molteplici.
L’ipotestosteronemia rappresenta un parametro predittivo indipendente di sviluppo di insulino-resistenza, diabete mellito e sindrome metabolica. Tutti gli studi epidemiologici finora pubblicati concordano nell’affermare che la prevalenza dell’ipogonadismo aumenta, oltre che con l’età, anche con la presenza di co-morbilità, in particolar modo con l’obesità (MOSH, male obesity associated secondary hypogonadism). Facendo riferimento ai dati dell’EMAS, sono stati riscontrati livelli di testosterone più bassi nei soggetti obesi, senza un concomitante aumento dell’LH. In particolare, negli uomini tra 40 e 79 anni lo studio identifica una prevalenza di ipogonadismo (testosterone < 11 nmol/L associato ai tre sintomi sessuali) che passa dallo 0.4% con BMI normale (< 24.9 kg/m2), a 1.6% in presenza di sovrappeso (BMI 25-30 kg/m2), a 5.2% in presenza di obesità (BMI > 30 kg/m2). I dati dell’EMAS sottolineano come i cambiamenti di peso siano i maggiori determinanti nel modificare i livelli di testosterone: a parità di livelli di testosteronemia di partenza, la concentrazione di questo ormone aumenta nei soggetti che perdono peso, mentre diminuisce in coloro che aumentano di peso. Meta-analisi di studi sia trasversali sia longitudinali indicano che i livelli di testosterone sono in media più bassi di 2-3 nmol/L nei pazienti con diabete mellito tipo 2 e in quelli con sindrome metabolica, rispetto ai soggetti di controllo. Inoltre, l’ipogonadismo che si riscontra nei soggetti affetti da diabete mellito (in particolare il tipo 2) sembra in genere di tipo misto (centrale e periferico). Alla luce di tali evidenze, le più recenti linee guida internazionali suggeriscono di sottoporre a screening per deficit di testosterone non solo i soggetti che presentano sintomi sessuali, ma anche e soprattutto i pazienti affetti da obesità viscerale, sindrome metabolica e diabete mellito.
Studi epidemiologici dimostrano che l’ipogonadismo è associato ad aterosclerosi dei vasi, malattia CV ed eventi CV maggiori. Secondo una recente meta-analisi, l’ipotestosteronemia è un fattore predittivo di mortalità CV, mentre non sembra associarsi ad aumento dell’incidenza di eventi CV. Ciò significa che, a parità di frequenza dell’evento CV, l’evento è generalmente più esteso e gravato da prognosi peggiore nell’ipogonadico rispetto all’eugonadico (4). Studi condotti su pazienti affetti da carcinoma prostatico hanno dimostrato che la deprivazione androgenica si associa anche ad aumento dell’incidenza di malattia CV. Bisogna considerare tuttavia che i livelli di testosterone in questi pazienti sono molto più bassi rispetto a quelli dei pazienti soggetti a malattia CV.
La disfunzione endoteliale è uno dei principali meccanismi patogenetici alla base dell’associazione tra ipogonadismo e malattia CV. Alcuni studi hanno osservato una diversa espressione immuno-fenotipica delle cellule progenitrici dell’endotelio nei pazienti affetti da ipogonadismo e sindrome metabolica, e un miglioramento dei marcatori di disfunzione endoteliale negli ipogonadici trattati (5).
Complicanze ossee
Il testosterone ha un ruolo cruciale nel processo di maturazione ossea: interviene nella saldatura delle epifisi delle ossa lunghe e nel raggiungimento del picco di massa ossea alla fine della pubertà, e nel suo mantenimento durante l’età adulta.
Gli effetti che il testosterone esercita a livello del tessuto osseo sono mediati dall’estrone e dal 17ß-estradiolo, derivanti principalmente dall’aromatizzazione periferica, rispettivamente, del testosterone e del suo precursore, il Δ4-androstenedione. Tuttavia, circa il 20% degli estrogeni presenti in circolo è prodotto direttamente dalle cellule del Leydig. Attraverso l’interazione con il recettore degli estrogeni di tipo α (ERα) (la forma recettoriale maggiormente espressa a livello osseo), gli estrogeni esercitano un’azione inibente l’attività degli osteoclasti, sia inducendone l’apoptosi, sia riducendo la produzione di citochine stimolanti l’attività osteoclastica (IL-1, IL-6, TNF-α) prodotte dagli osteoblasti.
I maschi affetti da ipogonadismo presentano valori di densità minerale ossea più bassi rispetto agli eugonadici della stessa età. Secondo alcuni studi epidemiologici, si stima che l’ipogonadismo sia presente nel 20% dei maschi con fratture vertebrali e nel 50% di quelli con fratture dell’anca. Alcuni studi randomizzati hanno inoltre dimostrato un aumento della densità minerale ossea nel distretto femorale (+2.7%) e lombare (+10.2%) a 36 mesi dall’inizio della terapia ormonale sostitutiva (6). Essa è stata recentemente approvata come opzione terapeutica di prima scelta per il trattamento dell’osteoporosi nei maschi affetti da ipogonadismo (7).
Oltre che dall’ipotestosteronemia, nell’insorgenza della demineralizzazione ossea nelle forme di ipogonadismo primario un ruolo patogenetico importante è svolto dalla vitamina D. Le cellule di Leydig esprimono, infatti, l’isoforma microsomiale CYP2R1 dell’enzima 25α-idrossilasi, che converte la vitamina D nella sua forma metabolicamente attiva. Ne deriva che qualunque alterazione della funzione del compartimento leydigiano, riscontrabile nelle forme di ipogonadismo primario, si può ripercuotere non solo sui livelli di testosterone, ma anche su quelli di vitamina D, gravando negativamente sulla salute ossea. Numerosi studi sia in-vitro che in-vivo, soprattutto negli ultimi anni, hanno dimostrato una forte associazione tra i livelli di testosterone e di 25OH-vitamina D, non solo nell’ipogonadismo primario e centrale, ma anche in quello cosiddetto “compensato” (studio EMAS), e concordano nell’affermare che un qualunque danno testicolare comporta un deficit di vitamina D legato alla compromissione dell’espressione dell’enzima 25α-idrossilasi, la cui espressione sembra essere tra l’altro LH-dipendente.
BIBLIOGRAFIA ESSENZIALE
- Groth KA, Skakkebæk A, Høst C, et al. Clinical review: Klinefelter syndrome - a clinical update. J Clin Endocrinol Metab 2013, 98: 20-30.
- Corona G, Rastrelli G, Dicuio M, et al. Subclinical male hypogonadism. Minerva Endocrinol 2020, DOI: 10.23736/S0391-1977.20.03208.
- Foresta C, Calogero AE, Lombardo F, et al. Late-onset hypogonadism: beyond testosterone. Asian J Androl 2015, 17: 236-8.
- Corona G, Rastrelli G, Monami M, et al. Hypogonadism as a risk factor for cardiovascular mortality in men: a meta-analytic study. Eur J Endocrinol 2011, 165: 687-701.
- La Vignera S, Condorelli R, Vicari E, et al. Original immunophenotype of blood endothelial progenitor cells and microparticles in patients with isolated arterial erectile dysfunction and late onset hypogonadism: effects of androgen replacement therapy. Aging Male 2011, 14: 183-9.
- Isidori AM, Balercia G, Calogero AE, et al. Outcomes of androgen replacement therapy in adult male hypogonadism: recommendations from the Italian society of endocrinology. J Endocrinol Invest 2015, 38: 103-12.
- Vescini F, Attanasio R, Balestrieri A, et al. Italian association of clinical endocrinologist (AME) position statement: drug therapy of osteoporosis. J Endocrinol Invest 2016, 39: 807–34.
Andropausa e LOH
Rosita A. Condorelli & Aldo E. Calogero
Dipartimento di Medicina Clinica e Sperimentale, Università di Catania
(aggiornato al 7 agosto 2021)
Negli ultimi tempi si è riscontrato un crescente interesse nello studio del declino età-correlato dei livelli sierici di testosterone nel maschio. Precedentemente questo periodo era stato definito “andropausa”, in analogia a quanto avviene nella donna. L’andropausa, tuttavia, intesa come brusca e totale interruzione dell’attività testicolare, in realtà si verifica solo in rarissimi casi, mentre più frequentemente si assiste a un declino dei livelli sierici di testosterone con il passare degli anni. Quando questo declino porta le concentrazioni sieriche di testosterone sotto il limite normale minimo, si parla di ipogonadismo età-correlato (LOH). Questa sindrome è dunque caratterizzata da un declino delle concentrazioni ematiche di androgeni che, sebbene non in maniera così brusca come descritto per i livelli di estrogeni nelle donne che si avvicinano all’età della menopausa, sembra verificarsi in una considerevole quota di uomini nella tarda età.
Molti studi trasversali in letteratura hanno evidenziato come, con l’avanzare degli anni, si assista a un progressivo calo dei livelli di testosterone totale e libero, con aumento dell’SHBG, non attribuibile a malattie, farmaci e fumo di sigaretta (1).
Gli studi epidemiologici più importanti hanno ormai chiarito che l’ipogonadismo dell’adulto ha una prevalenza assolutamente ragguardevole:
- il BLSA (Baltimore Longitudinal Studies on Ageing), effettuato su 890 soggetti, dimostrava livelli di testosterone totale < 11 nmol/L (3.2 ng/mL) nel 20% dei 60enni, nel 30% dei 70enni e nel 50% degli 80enni (2);
- il MMAS (Massachusetts Male Aging Study), studio longitudinale condotto su 1677 soggetti di 40-70 anni, riportava ipogonadismo grave (testosterone totale < 6.94 nmol/L – 2 ng/mL) nel 6% dei casi (3);
- il BACHS (Boston Area Community Health Survey), effettuato su 1475 soggetti di 30-79 anni, documentava bassi livelli di testosterone totale (< 10.4 nmol/L – 3 ng/mL) nel 24% dei casi (4);
- l’EMAS (European Male Ageing Study), condotto nel 2010 su 3219 soggetti di 40-79 anni, riportava una prevalenza di ipogonadismo (testosterone totale < 11 nmol/L – 3.2 ng/mL) nel 17% dei casi e di ipogonadismo grave (testosterone totale < 8 nmol/L – 2.3 ng/mL) nel 4% dei casi (5).
Dal punto di vista fisiopatologico, il LOH si caratterizza per un’alterazione nel rilascio pulsatile dell’LH, con picchi ridotti di ampiezza e più frequenti, sebbene la quantità totale secreta e il suo metabolismo non siano significativamente differenti rispetto ai soggetti giovani (6). Inoltre, altri studi hanno evidenziato come nei soggetti anziani i livelli di LH tendono ad aumentare in maniera età-correlata, mentre il numero delle cellule di Leydig si riduce (7,8). A differenza delle ovaie, il testicolo subisce dei cambiamenti con il progredire dell’età, ma non va mai incontro a un arresto definitivo completo della propria funzione e la risposta a questo processo fisiologico è estremamente variabile. Si stima che dai 25 agli 80 anni il volume testicolare si riduca di circa il 25% (9).
Dal punto di vista clinico i pazienti con LOH presentano segni e sintomi tipici del deficit androgenico. Al primo posto è riferita la diminuzione del desiderio sessuale, associata in maniera più o meno marcata a disturbi dell’erezione, sia in termini qualitativi (difficoltà nel raggiungimento e/o nel mantenimento dell’erezione, detumescenza precoce, aumento della latenza tra un rapporto ed il successivo) che di frequenza (erezioni spontanee notturne). Seguono le altre manifestazioni della sindrome, le quali non necessariamente sono tutte presenti contemporaneamente: disturbi dell’umore, con concomitante deterioramento delle attività intellettuali, delle funzioni cognitive, dell’abilità all’orientamento nello spazio, fatica, depressione e irritabilità; disturbi del sonno; diminuzione di massa corporea magra, volume muscolare e forza; aumento del grasso viscerale; diminuzione dei peli corporei e alterazioni della cute; diminuzione della densità minerale ossea con conseguente osteopenia e successivamente osteoporosi e aumento del rischio di fratture ossee. Bisogna tuttavia tenere in considerazione che spesso i segni e i sintomi sopra-elencati possono comparire in maniera talmente lenta e subdola nel corso degli anni, tanto che il paziente non attribuisce loro il giusto peso e li considera come parte dell’inevitabile processo di invecchiamento, ritardando così il momento della diagnosi.
Per tali motivi, è importante dedicare tempo ed attenzione alla raccolta dei dati anamnestici, anche con l’ausilio di opportuni questionari, sebbene il loro utilizzo non sia ad oggi raccomandato ai fini diagnostici (8), e all’esame obiettivo. Tra i questionari, possono essere utilizzati:
- Aging Male Symptom Score (AMS: scarica), di cui esiste una versione validata in italiano;
- Androgen Deficiency in Aging Men (ADAM: scarica), di cui esiste una versione validata in italiano;
- EMAS Sexual Function Questionnaire (scarica), di cui non esiste la versione italiana.
Diagnosi
Nel paziente a rischio o nel sospetto di ipogonadismo, è fondamentale il dosaggio di testosterone totale ed SHBG su un campione di sangue prelevato preferibilmente nelle prime ore del mattino (h 8-11), nonostante nel soggetto anziano il ritmo circadiano di secrezione di testosterone sia meno pronunciato.
La valutazione della quota di testosterone libero, utile nei pazienti obesi (nei quali si osserva tipicamente una riduzione dell’SHBG), o nei soggetti sintomatici per deficit androgenico ma con testosteronemia nella norma, può essere calcolata applicando opportune formule che richiedono i valori di testosterone totale, SHBG e albumina.
Una delle questioni di più difficile risoluzione è trovare un accordo sui valori di testosteronemia inequivocabilmente segno di LOH. Anche se non esiste ancora oggi un valore soglia universalmente accettato, l’orientamento attuale è quello di ritenere patologici i valori di testosterone totale < 8 nmol/L (2.3 ng/mL) e normali quelli superiori a 12 nmol/L (3.5 ng/mL). Ne consegue quindi che per valori compresi tra 8-12 nmol/L, la decisione di prescrivere o meno la terapia sostitutiva deve essere presa a seconda dei sintomi riferiti e dei segni clinici raccolti e/o dal riscontro di livelli sierici di testosterone libero < 180 pmol/L (vedi figura).
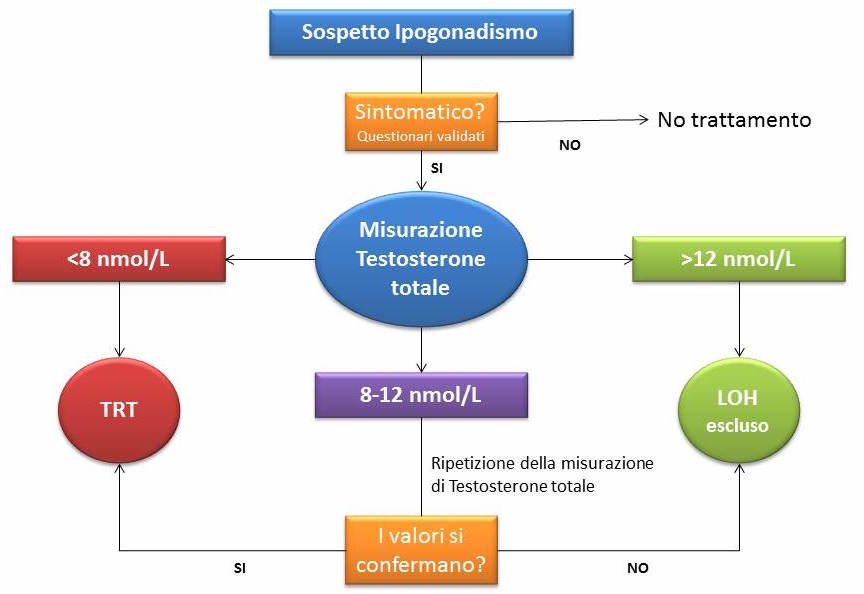
Algoritmo diagnostico per l’ipogonadismo età-correlato
Qualora i livelli sierici di testosterone totale risultassero al di sotto del limite inferiore della norma, è consigliabile confermare i risultati con un secondo dosaggio, e misurare anche la concentrazione plasmatica delle gonadotropine ipofisarie (LH e FSH) e della prolattina.
È noto che con l’avanzare dell’età si verificano profonde modificazioni dell’intero sistema endocrino. In particolare, a 70 anni la secrezione spontanea di GH ed IGF-1, come quella di DHEA e del suo pro-ormone solfato DHEAS, risulta già significativamente ridotta rispetto a ciò che si osserva nel giovane, anche se il significato di tali alterazioni deve essere ancora chiarito. Inoltre, negli ultimi anni, diversi studi hanno identificato un’associazione tra carenza di vitamina D e bassi livelli di testosterone. La vitamina D, fattore chiave nella regolazione della mineralizzazione ossea e dell’omeostasi del calcio, per svolgere la sua azione deve essere attivata mediante idrossilazione degli atomi di carbonio in posizione 1 e 25. L’isoforma microsomiale del gene CYP2R1, che codifica l’enzima 25-idrossilasi, è espressa ai più alti livelli nelle cellule di Leydig del testicolo e una sua mutazione inattivante risulta in alterazioni del metabolismo del calcio e in una grave deficienza di vitamina D. Ciò indica che le cellule di Leydig svolgono un ruolo di fondamentale importanza nel processo di attivazione della vitamina D. Pertanto, un danno testicolare di qualsivoglia natura comporta un deficit di vitamina D dovuto a una ridotta espressione di quest’enzima. Quindi, gli uomini con ipogonadismo clinico e “subclinico”, con bassi livelli di 25-idrossivitamina D, dovrebbero essere supplementati con vitamina D (9).
Bibliografia essenziale
- Harman SM, Metter EJ, Tobin JD, et al. Longitudinal effects of aging on serum total and free testosterone levels in healthy men. Baltimore Longitudinal Study of Aging. J Clin Endocrinol Metab 2001, 86: 724-31.
- Shock NW, Gruelich RC, Andres RA, et al. Normal human aging. The Baltimore Longitudinal Study of Aging. Washington, DC: US Government Printing Office, 1984.
- Mohr BA, Guay AT, O'Donnell AB, McKinlay JB. Normal, bound and nonbound testosterone levels in normally ageing men: results from the Massachusetts Male Ageing Study. Clin Endocrinol (Oxf) 2005, 62: 64-73.
- Araujo AB, Esche GR, Kupelian V, et al. Prevalence of symptomatic androgen deficiency in men. J Clin Endocrinol Metab 2007, 92: 4241-7.
- Tajar A, Forti G, O'Neill TW, et al; EMAS Group. Characteristics of secondary, primary, and compensated hypogonadism in aging men: evidence from the European Male Ageing Study. J Clin Endocrinol Metab 2010, 95: 1810-8.
- Keenan DM, Veldhuis JD. Disruption of the hypothalamic luteinizing hormone pulsing mechanism in aging men. Am J Physiol Regul Integr Comp Physiol 2001, 281: R1917-24.
- Neaves WB, Johnson L, Porter JC, et al. Leydig cell numbers, daily sperm production, and serum gonadotropin levels in aging men. J Clin Endocrinol Metab 1984, 59: 756-63.
- Huhtaniemi I. Late-onset hypogonadism: current concepts and controversies of pathogenesis, diagnosis and treatment. Asian J Androl 2014, 16: 192-202.
- Foresta C, Calogero AE, Lombardo F, et al. Late-onset hypogonadism: beyond testosterone. Asian J Androl 2015, 17: 236-8.
Terapia dell'ipogonadismo maschile
Rosita A. Condorelli & Aldo E. Calogero
Dipartimento di Medicina Clinica e Sperimentale, Università di Catania
(aggiornato al 7 agosto 2021)
La terapia sostitutiva con testosterone (TRT) va prescritta ai pazienti ipogonadici per indurre e/o mantenere le caratteristiche sessuali secondarie, migliorare la funzione sessuale, il senso di benessere e la densità minerale ossea.
L’obiettivo della TRT è quello di raggiungere livelli sierici di testosterone all’interno del range dei maschi eugonadici. L’Endocrine Society ritiene che il limite inferiore di normalità del testosterone sierico sia 2.8-3 ng/mL; l’American Association of Clinical Endocrinology (AACE) considera come range di normalità 2.8-8 ng/mL. Si consiglia di raggiungere livelli di testosterone pari alla metà dei livelli normali, per evitare picchi sovra-fisiologici.
PRINCIPALI FORMULAZIONI A BASE DI TESTOSTERONE
La TRT nei pazienti ipogonadici include la formulazione orale, la trans-dermica e l’intra-muscolare.
Formulazioni orali
Sebbene le formulazioni orali siano di facile utilizzo e grande maneggevolezza, il testosterone orale presenta un metabolismo intestinale ed epatico rapido, tanto da non poter essere utilmente impiegato in terapia. Il testosterone undecanoato (TU), somministrato giornalmente sotto forma di capsule, può venire incorporato, almeno in parte, nei chilomicroni, ed entrare in tal modo nel circolo linfatico, evitando così il circolo portale e la conseguente rapida metabolizzazione epatica. Comunque, la farmacocinetica del TU somministrato per via orale mostra elevata variabilità, sia in termini di assorbimento (fortemente influenzato dal pasto) che di biodisponibilità. Inoltre, le concentrazioni plasmatiche massime sono raggiunte dopo 5 ore dalla somministrazione e l’emivita è di 2 ore. Ciò richiede una somministrazione giornaliera ripetuta.
Formulazioni trans-dermiche
L’assenza dell’effetto di primo passaggio epatico rende ben assorbite queste formulazioni, sia se erogate in dispositivi ad hoc inseriti in cerotti da applicare sulla cute, sia quando vengono spalmate sulla pelle sotto forma di gel. In entrambi i casi, le concentrazioni ematiche di testosterone si mantengono entro i limiti fisiologici per circa 24 ore, senza causare picchi di testosteronemia.
La formulazione in gel idralcolico all’1% (testosterone 10 mg/g di gel) viene somministrata in dosi di 5 o 10 g di gel al giorno (50-100 mg/die) sulla parte superiore delle braccia, sulle spalle o sull’addome. La zona di applicazione del gel non va lavata per almeno 2 ore. L’applicazione cutanea al mattino consente un rapido inizio dell’assorbimento dell’ormone. I livelli plasmatici di testosterone aumentano di 2-3 volte dopo le prime ore dall’applicazione e di 3-4 volte dopo la prima applicazione. Lo steady-state viene raggiunto dopo 2-3 giorni. Tra i vantaggi di tale formulazione si annovera l’assenza di effetti indesiderati maggiori e minori riscontrabili con le altre formulazioni di testosterone.
Preparati iniettivi
Sono stati preparati derivati del testosterone, esterificando l’ossidrile in C17 mediante un acido grasso: testosterone propionato (TP), enantato (TE), undecanoato (TU). Questi composti a rilascio prolungato possono essere disciolti in olio e somministrati per via intra-muscolare:
- TE 250 mg ogni 2-4 settimane;
- TP 50 mg per 2-3 volte alla settimana;
- TU 1000 mg ogni 10-14 settimane.
Sono disponibili anche miscele di esteri del testosterone (ad esempio TE e TP), rilasciati nel tempo con velocità diversa (più rapidamente il propionato, più lentamente l’enantato), in modo da ottenere che gli effetti richiesti compaiano già all’inizio del trattamento e siano mantenuti a lungo.
Dopo la somministrazione, la concentrazione sierica del testosterone sale a valori sovra-fisiologici entro 72 ore, per poi diminuire gradualmente verso il valore minimo del range di normalità con il passare delle settimane. Non è raro che i pazienti, al variare dei livelli di testosterone nel tempo, avvertano tensione mammaria, rabbia o depressione, variazioni dell’attività sessuale e del benessere generale.
VALUTAZIONE DEGLI EFFETTI DELLA TERAPIA SOSTITUTIVA CON TESTOSTERONE
La TRT nei giovani ipogonadici migliora tutti i punteggi riferiti all’attività sessuale, la frequenza dei pensieri e delle fantasie sessuali, e aumenta la frequenza e la durata delle erezioni notturne. Inoltre, aumenta la crescita dei peli nelle aree androgeno-sensibili, la massa magra, la forza muscolare, la densità minerale ossea (sebbene gli effetti sul rischio di frattura siano ancora sconosciuti) e riduce la massa grassa.
Tuttavia, alcune meta-analisi non hanno registrato alcun miglioramento della forza muscolare dopo trattamento con testosterone in uomini di mezza età. Non è stata registrata una perdita di peso dopo TRT, ma si ha una significativa riduzione della circonferenza vita.
L’analisi degli effetti della TRT sull’insulino-sensibilità ha prodotto risultati controversi. Alcuni studi hanno dimostrato effetti favorevoli negli uomini obesi o con diabete di tipo 2 e negli uomini anziani sani, con miglioramento del controllo glicemico e della sindrome metabolica. Secondo una recente meta-analisi, il trattamento con testosterone ha un effetto favorevole sull’alterato metabolismo del glucosio e sull’insulino-resistenza.
La TRT riduce, inoltre, gli aspetti negativi dell’umore, migliora il punteggio relativo nei questionari che valutano la depressione, l’energia e il senso di benessere.
Gli effetti del testosterone sulle funzioni cognitive sono poco studiati: alcuni studi riportano pochi effetti su cognizione video-spaziale e memoria verbale; altri, invece, riportano effetti positivi su cognizione, memoria verbale e abilità visuo-spaziali.
FOLLOW-UP DELLA TERAPIA CON TESTOSTERONE
Il follow-up comprende un attento esame clinico e di laboratorio, con la valutazione di ematocrito, livelli sierici di PSA, LH e testosterone, oltre che dei parametri metabolici (glicemia e profilo lipidico). I pazienti in TRT devono essere monitorati ogni 3-6 mesi nel primo anno di terapia e successivamente almeno annualmente (1).
Ematocrito. La TRT causa un aumento dell’ematocrito già dal primo mese di terapia. Quest’effetto è più spiccato per gli esteri del testosterone iniettabili a breve durata d’azione, ed è da ascrivere sia all’aumento testosterone-indotto dell’eritropoietina, che all’azione diretta che il testosterone esercita a livello del midollo osseo. Pertanto, nei pazienti che necessitano TRT, è suggerita la terapia con i preparati parenterali a lunga durata d’azione o trans-dermici, piuttosto che con quelli a breve durata d’azione, in modo da minimizzare il rischio di incremento dell’ematocrito. Le linee guida raccomandano di non somministrare TRT nei pazienti con valori di ematocrito al di sopra del limite superiore del range di normalità e di eseguire un monitoraggio frequente dei valori di ematocrito nel follow-up della TRT per prevenirne un rialzo eccessivo (1). In presenza di aumento progressivo dei valori di ematocrito, è consigliabile ridurre la posologia o aumentare l’intervallo di somministrazione del testosterone. Alcuni autori hanno proposto un cut-off di ematocrito pari al 54%, oltre il quale la terapia deve essere sospesa (2). È inoltre importante il monitoraggio continuo dei fattori di rischio trombotico del singolo paziente (idratazione, ipercoagulabilità, fumo di sigaretta, ecc.).
PSA. La TRT non ha un effetto oncogenico sulla prostata, pertanto può considerarsi sicura in tutti i pazienti che la cominciano in assenza di evidenza di carcinoma prostatico, mentre è controindicata nei pazienti che ne sono affetti. Prima di avviare un paziente a terapia, è necessario quindi sottoporlo a un accurato iter diagnostico uro-andrologico (vedi Controindicazioni al trattamento). Le linee guida raccomandano il dosaggio del PSA totale e libero e una valutazione del volume prostatico mediante esplorazione ano-digito-rettale ed eventualmente ecografia prostatica trans-rettale a 3, 6 (o 9, a seconda del giudizio del clinico), 12 mesi dall’inizio della TRT e poi annualmente (1). La terapia deve essere sospesa in caso di valori di PSA > 4 ng/mL, progressivo incremento dei valori di PSA (> 0.4 ng/mL/anno), comparsa di anomalie del flusso urinario o di anomalie della morfologia prostatica (incremento volumetrico o comparsa di noduli). In tutti questi casi, è necessario eseguire ulteriori accertamenti uro-andrologici. Nei pazienti prostatectomizzati per pregresso carcinoma prostatico, la TRT può essere cominciata dopo 12 mesi dall’intervento, ma sotto stretto monitoraggio.
LH e testosterone. Il follow-up della TRT comprende il dosaggio di testosterone; la misurazione delle concentrazioni sieriche di LH può essere di ausilio nelle forme primarie. I livelli di testosterone dovrebbero essere valutati a 3-6 mesi dall’inizio del trattamento; in seguito, se si mantengono stabili, annualmente (3). Il prelievo deve essere eseguito immediatamente prima della somministrazione del farmaco in caso di preparati trans-dermici o iniettivi o dopo 3-5 ore dalla assunzione di testosterone undecanoato per via orale. I livelli sierici dell’LH sono importanti per la regolazione della posologia: quanto più essi sono al di sopra del range di normalità, tanto più la dose è insufficiente. L’obiettivo della TRT nell’ipogonadismo primario è migliorare i sintomi riferiti dal paziente oltre a renderlo eugonadico (3), raggiungendo livelli di LH di 10-11 U/L. Alcuni studi hanno ipotizzato un ruolo indipendente dell’LH nella patogenesi della cardiopatia ischemica, forse mediato dal recettore per l’LH (identificato anche in siti extra-gonadici, inclusi muscolo liscio e tessuto vascolare). Non solo l’ipogonadismo franco, ma anche quello cosiddetto “compensato” (testosterone normale e LH al di sopra della norma) si associano a manifestazioni cliniche e soprattutto predicono la comparsa di eventi CV e mortalità CV. Pertanto, nell’ipogonadismo ipergonadotropo la diminuzione dei livelli di LH (più che l’aumento dei livelli di testosteronemia) sarebbe predittiva di efficacia della TRT e di riduzione del rischio CV.
In caso di risposta clinica alla TRT assente o inadeguata, è consigliabile modificare la formulazione e rimodulare dose e frequenza di somministrazione della terapia. La cura deve essere sospesa nel paziente che continua a non rispondere (3).
EFFETTI COLLATERALI DELLA TERAPIA SOSTITUTIVA CON TESTOSTERONE
Studi in aperto nei giovani ipogonadici hanno rilevato una bassa frequenza di eventi avversi dopo trattamento con testosterone.
La TRT può aumentare il rischio di gravi effetti avversi negli uomini con alcune patologie. Il carcinoma prostatico e mammario, tumori ormono-dipendenti, possono essere stimolati durante il trattamento con testosterone e perciò la TRT non deve essere prescritta a pazienti con cancro. Inoltre, il T può causare un peggioramento clinico negli uomini con apnea ostruttiva del sonno non trattata, sintomi gravi della bassa via urinaria o cardiopatia congestizia grave.
La TRT può sopprimere la spermatogenesi e pertanto non è appropriata negli uomini con ipogonadismo che desiderano la fertilità.
La TRT determina aumento di ematocrito, emoglobina e PSA, lieve aumento di bilirubina totale e riduzione dei livelli di HDL, senza causare un significativo cambiamento di glicemia a digiuno, trigliceridi o pressione arteriosa in uomini senza patologie CV. Altre meta-analisi hanno notato un miglioramento della glicemia a digiuno e dell’indice HOMA dopo trattamento con testosterone. Secondo alcune evidenze, dopo un’iniziale riduzione, i livelli di HDL ritornano ai valori basali. Altri effetti avversi del trattamento sono la comparsa di acne, pelle grassa e dolorabilità mammaria.
Recenti studi hanno riportato un aumento significativo di patologie CV (fibrillazione, infarto del miocardio, bradicardia, palpitazioni) negli anziani fragili. Nei pazienti con insufficienza cardiaca, la somministrazione di testosterone aumenta la gittata cardiaca e riduce le resistenze vascolari periferiche. La TRT per via trans-dermica causa vaso-dilatazione coronarica, aumento del flusso coronarico e miglioramento della soglia di angina in pazienti con coronaropatie. Ulteriori studi dimostrano che la TRT è associata a riduzione della mortalità negli uomini < 60 anni, nei diabetici e negli uomini senza malattie coronariche.
CONTROINDICAZIONI AL TRATTAMENTO CON TESTOSTERONE
La TRT non è raccomandata nei pazienti con tumore prostatico o mammario (1). Pertanto, il paziente con ipogonadismo deve essere sottoposto a valutazione uro-andrologica prima di essere sottoposto a TRT. Particolare attenzione deve essere riservata a quei pazienti con un nodulo palpabile e/o aumento di consistenza della prostata o PSA > 4 ng/mL (oppure > 3 ng/mL in pazienti ad alto rischio di tumore prostatico, come quelli di etnia afro-americana e quelli con familiarità di primo grado per carcinoma prostatico).
Altri motivi di esclusione dalla terapia sono ematocrito > 50%, presenza di apnee ostruttive notturne di grado grave non in trattamento, sintomi della bassa via urinaria, insufficienza cardiaca congestizia scarsamente controllata. Infine, la TRT non va prescritta a quei pazienti che desiderano la fertilità, in quanto l’assunzione esogena di testosterone sopprime l’asse ipotalamo-ipofisi-gonade, interferendo con la spermatogenesi (4).
LA TERAPIA SOSTITUTIVA CON TESTOSTERONE NEI PAZIENTI CON IPOGONADISMO ETÀ CORRELATO
La TRT in questi pazienti è questione controversa, in quanto sintomi e segni di ipogonadismo non sono specifici, sono di media entità e i livelli di testosterone sono spesso borderline. Inoltre, non vi è ancora un consenso generale sulla soglia di testosterone circolante al di sotto della quale consigliare una terapia sostitutiva.
La TRT dovrebbe essere offerta al paziente con LOH solo dopo un’accurata valutazione, in quanto, sebbene la sua efficacia sia stata verificata, la sicurezza a lungo termine deve essere ulteriormente indagata (5,6). Con una migliore comprensione della fisiopatologia del LOH, sono state proposte nuove strategie terapeutiche che includono il trattamento con gonadotropine (7), precursori del testosterone (come il deidroepi-androsterone), androgeni non aromatizzabili (come il diidrotestosterone) o anti-estrogeni (quali gli inibitori dell’aromatasi e gli antagonisti del recettore degli estrogeni).
Nuove prospettive per il trattamento dei pazienti con LOH deriveranno dagli studi sul trapianto di cellule staminali di Leydig, dai modulatori selettivi del recettore degli androgeni e dagli agonisti selettivi del recettore β degli estrogeni (3).
DEIDROEPIANDROSTERONE
Il deidroepiandrosterone (DHEA) è lo steroide circolante più abbondante nella specie umana. I suoi effetti biologici influenzano un ampio spettro di condizioni patologiche: diabete, insulino-resistenza, ipertensione, aterosclerosi, coronaropatie, riduzione della densità minerale ossea, disfunzione sessuale, cancro e demenza.
Il DHEA agisce sul recettore degli androgeni (AR) sia direttamente (sebbene ne sia un ligando debole), sia indirettamente, attraverso i suoi metaboliti, tra cui l’androstenediolo e l’androstenedione, i quali possono essere ulteriormente convertiti in testosterone ed estrogeni nei tessuti bersaglio. Pertanto, il DHEA rappresenta una potenziale opzione terapeutica nel trattamento dell’ipogonadismo, incluso il LOH (8).
Esistono formulazioni orali, trans-dermiche e parenterali. L’effetto di primo passaggio epatico è responsabile della conversione del DHEA in androgeni ad opera della 5α-reduttasi epatica, di più lunga emivita e di migliore profilo farmaco-cinetico. Essendo stato pubblicamente presentato come “prodotto anti-età”, in tutto il mondo esiste un uso diffuso e non controllato di DHEA, il quale è commercializzato sotto forma di preparazioni galeniche, non adeguatamente studiate sotto il profilo farmaco-cinetico e farmaco-dinamico (9). Gli studi circa l’efficacia terapeutica su disfunzione sessuale, rischio CV e funzione cognitiva interessano casistiche molto limitate e mostrano risultati inconcludenti o discordanti. Pertanto, non è ancora possibile trarre conclusioni sugli effetti della terapia con DHEA in età avanzata.
DIIDROTESTOSTERONE
Il DHT è un androgeno selettivo, ovvero non aromatizzabile. Per tale motivo, trova indicazione nel trattamento della ginecomastia e del micropene, ed in alcuni paesi europei, anche dell’ipogonadismo maschile.
È disponibile in Francia e Belgio sotto forma di gel idro-alcolico al 2.5% (Andractim®), alla dose di 35-70 mg al giorno. Il gel viene applicato su ampie zone cutanee (cute del torace, spalla, coscia, ecc.), dove è rapidamente assorbito. Il trattamento è indicato per pochi mesi (a seguito dei quali si consiglia il passaggio a preparati aromatizzabili), in quanto la terapia con DHT non consente di soddisfare le esigenze metaboliche di quei tessuti (ad esempio l’osso) che necessitano dell’aromatizzazione androgenica (8).
BIBLIOGRAFIA ESSSENZIALE
- Isidori AM, Balercia G, Calogero AE, et al. Outcomes of androgen replacement therapy in adult male hypogonadism: recommendations from the Italian Society of Endocrinology. J Endocrinol Invest 2015, 38: 103-12.
- Buvat J, Maggi M, Guay A, et al. Testosterone deficiency in men: systematic review and standard operating procedures for diagnosis and treatment. J Sex Med 2013, 10: 245-84.
- Morales A, Bebb RA, Manjoo P, et al. Diagnosis and management of testosterone deficiency syndrome in men: clinical practice guideline. CMAJ 2015, 187: 1369-77.
- Bhasin S, Brito JP, Cunningham GR, et al. Testosterone therapy in men with hypogonadism: an Endocrine Society clinical practice guideline. J Clin Endocrinol Metab 2018,103: 1715-44.
- Corona G, Goulis DG, Huhtaniemi I, et al. European Academy of Andrology (EAA) guidelines on investigation, treatment and monitoring of functional hypogonadism in males. Andrology 2020, 8: 970-87.
- Qaseem A, Horwitch CA, Vijan S, et al. Testosterone treatment in adult men with age-related low testosterone: a clinical guideline from the American College of Physicians. Ann Intern Med 2020, 172: 126-33.
- La Vignera S, Condorelli RA, Cimino L, et al. Late-onset hypogonadism: the advantages of treatment with human chorionic gonadotropin rather than testosterone. Aging Male 2016, 19: 34-9.
- Corona G, Rastrelli G, Vignozzi L, et al. Emerging medication for the treatment of male hypogonadism. Expert Opin Emerg Drugs 2012, 17: 239-59.
- Samaras N, Samaras D, Frangos E, et al. A review of age-related dehydroepiandrosterone decline and its association with well-known geriatric syndromes: is treatment beneficial? Rejuvenation Res 2013, 16: 285-94.
Scheda androgeni
Rosita A. Condorelli & Aldo E. Calogero
Dipartimento di Medicina Clinica e Sperimentale, Università di Catania
Meccanismo d’azione
Sostituzione di funzione carente, tramite legame al recettore androgenico specifico.
Indicazioni
Terapia sostitutiva dell’ipogonadismo maschile.
Contro-indicazioni
Carcinoma prostatico e mammario.
Apnea ostruttiva del sonno non trattata.
Sintomi gravi della bassa via urinaria.
Cardiopatia congestizia grave.
Pazienti che desiderano la fertilità.
Ematocrito > 50%.
Effetti collaterali
Aumento dell’ematocrito e dell’emoglobina.
Aumento del PSA.
Lieve aumento dei livelli di bilirubina totale.
Riduzione dei livelli di HDL.
Comparsa di acne, pelle grassa e dolorabilità mammaria.
Precauzioni
Attenzione alla trasmissione inter-personale (bambini, partner) con le formulazioni in gel.
Preparazioni, via di somministrazione, posologia
| Preparati a base di testosterone | ||||
| Via di somministrazione | Preparato | Formulazione | Posologia | Effetti collaterali |
| Orale (non più disponibile dal 2022) | Undecanoato | Capsule molli 40 mg (Andriol) | 1-2 cp x 2-3/die | Epato-tossicità |
| Intra-muscolo | Enantato | Fl 250 mg/1 mL (Testoviron) | 100-250 mg ogni 1-4 settimane | Dolore ed eritema in sede di iniezione |
| Propionato | Fl 100 mg/2 mL (Testovis) | |||
| Miscela (propionato, isocaproato, decanoato) | Fl 250 mg/mL (Sustanon) | |||
| Undecanoato | Fl 1000 mg/4 mL (Nebid) | 1000 mg ogni 12 settimane | ||
| Trans-dermica | Testosterone | Bustine gel 25-50 mg (Testogel) | 50-100 mg/die | Reazioni sul sito di applicazione, eritemi, acne, pelle secca |
| Gel 1% (50 mg) in tubi monodose da 5 g (Testim) | 50-100 mg/die | |||
| Gel 2% in contenitore multidose 20 mg/g con pompa erogatrice (Testavan) | 50-100 mg/die | |||
| Gel 2% in contenitore multidose da 60 g con pompa dosatrice (Tostrex) | 50-100 mg/die | |||
Limitazioni prescrittive
Prescrivibile solo dall’endocrinologo con ricetta non ripetibile (per evitare possibili abusi come doping).
La Commissione Consultiva Tecnico-Scientifica (CTS) dell’Agenzia Italiana del Farmaco, dopo aver rivalutato approfonditamente la questione nella seduta dell’11 gennaio 2016, ha confermato la ricetta non ripetibile limitativa (medicinali vendibili al pubblico su prescrizione di centri ospedalieri o di specialisti) per tutti i medicinali a base di testosterone, includendo anche medicinali non ricompresi nella precedente determinazione AIFA. In particolare, i medici specialisti che possono prescrivere i farmaci Andriol, Testoviron, Sustanon, Testogel, Testim, Nebid, Tostrex, le cui indicazioni terapeutiche prevedono esclusivamente l’uso nell’uomo, sono l’endocrinologo, l’urologo e l’andrologo. Una ricetta non ripetibile può riportare un numero di confezioni anche superiore all’unità, comunque considerato adeguato dal medico prescrittore e definito sulla base di un periodo di terapia ritenuto congruo dal medico stesso.
La rimborsabilità varia da Regione a Regione.
Classificazione ed epidemiologia dei tumori testicolari
Vincenzo Favilla, Daniele Urzì, Giulio Reale
UOC Urologia, AOU "Policlinico-Vittorio Emanuele", Università di Catania
I tumori testicolari rappresentano l’1-1.5% di tutte le neoplasie maschili e il 5% circa delle neoplasie urologiche (1). Seppur rare rispetto ad altre forme neoplastiche, queste neoplasie rappresentano una patologia di grande interesse uro-andrologico, sia perché colpiscono soggetti giovani in piena età sessuale e riproduttiva, con picco di incidenza nella fascia di età compresa fra i 18 ed i 35 anni, sia perché l’incidenza, secondo recenti stime epidemiologiche, risulta in aumento in tutti i paesi industrializzati, verosimilmente correlata all’esposizione a inquinanti ambientali (1,2). Inoltre l’incidenza varia a seconda delle etnie, risultando per esempio elevata nei paesi scandinavi e bassa nelle popolazioni africane e asiatiche (1,2).
Sono stati identificati numerosi fattori di rischio per lo sviluppo dei tumori testicolari, seppur con diversi gradi di evidenza: criptorchidismo, familiarità (parenti di I grado), sindrome di Klinefelter, ipotrofia testicolare (volume testicolare < 12 mL), infertilità, presenza di neoplasia germinale intra-tubulare (TIN), pregressa neoplasia testicolare controlaterale (3-9). La non infrequente associazione di due o più di queste condizioni nello stesso individuo, ha portato in anni recenti a postulare che all’origine di queste neoplasie via sia la sindrome da disgenesia testicolare, verosimilmente legata ad alterazioni dei livelli di androgeni e/o all’azione di sostanze chimiche interferenti con il sistema endocrino (organoclorati, insetticidi) durante lo sviluppo intra-uterino (8). Dati di letteratura indicherebbero inoltre un certo ruolo causale di altri fattori di rischio per l’insorgenza di tumori testicolari: basso peso alla nascita, ridotta età gestazionale, parti gemellari.
Nella maggior parte dei casi le neoplasie si sviluppano a partire dalle cellule della linea germinale ed è abbastanza frequente un’alterazione genetica a carico del cromosoma 12; inoltre, sono state osservate mutazioni nelle famiglie dei geni RAS e KIT e di altre famiglie geniche (10,11).
La classificazione anatomo-patologica della WHO (12, tabella) distingue le neoplasie testicolari in due grandi gruppi:
- neoplasie germinali (derivate da cellule della linea germinale): rappresentano circa il 95% di tutte le neoplasie testicolari, distinte in sottogruppi;
- neoplasie non germinali (più rare).
All’interno della classificazione dei tumori a cellule germinali sono inoltre rappresentate le forme miste. Infatti, poiché la maggior parte di queste neoplasie deriva da cellule multipotenti, che possono differenziarsi in diversi istotipi, questi a loro volta possono variamente associarsi fra loro.
Il sottotipo istologico più frequente è rappresentato dal seminoma (40-50% dei casi), con variante tipica nell’80% dei casi circa e con la prognosi migliore. Tra le forme germinali non seminomatose si ricordano: il carcinoma embrionale che rappresenta il 15-20% dei casi, il teratoma il 5-10% dei casi (spesso ben differenziato, ma potenzialmente maligno), il tumore del sacco vitellino che è più frequente in età infantile e infine il corion-carcinoma (<1% in forma pura, con spiccata tendenza alla metastatizzazione).
Da ricordare infine la neoplasia intra-epiteliale (TIN), considerata vero e proprio precursore di tutte le neoplasie testicolari a cellule germinali (12).
| Classificazione WHO delle neoplasie testicolari (12) | ||
| Germinali | Seminoma | Tipico Anaplastico Spermatocitico |
| Neoplasie non seminomatose | Carcinoma embrionale | |
| Teratoma (maturo, immaturo) | ||
| Tumore del sacco vitellino | ||
| Corion-carcinoma | ||
| Neoplasia intra-epiteliale (TIN) | ||
| Non germinali | Dello stroma gonadico | Tumore delle cellule di Leydig |
| Tumore delle cellule di Sertoli | ||
| Gonadoblastoma | ||
| Neoplasie varie | Adenocarcinoma | |
| Neoplasie mesenchimali | ||
| Carcinoidi | ||
| Linfomi | ||
| Miste | ||
Bibliografia
- Chia VM, Quraishi SM, Devesa SS, et al. International trends in the incidence of testicular cancer, 1973–2002. Cancer Epidemiol Biomarkers Prev 2010, 19: 1151–9.
- Shanmugalingam T, Soultati A, Chowdhury S, et al. Global incidence and outcome of testicular cancer. Clin Epidemiol 2013, 5: 417–27.
- Cook MB, Akre O, Forman D, et al. A systematic review and meta-analysis of perinatal variables in relation to the risk of testicular cancer—experiences of the mother. Int J Epidemiol 2009, 38: 1532–42.
- Trabert B, Zugna D, Richiardi L, et al. Congenital malformations and testicular germ cell tumors. Int J Cancer 2013, 133: 1900–4.
- Fosså SD, Chen J, Schonfeld SJ, et al. Risk of contralateral testicular cancer: a population-based study of 29 515 US men. J Natl Cancer Inst 2005, 97: 1056–66.
- Møller H, Skakkebaek NE. Risk of testicular cancer in subfertile men: case-control study. BMJ 1999, 318: 559–62.
- Hemminki K, Li X. Familial risk in testicular cancer as a clue to a heritable and environmental aetiology. Br J Cancer 2004, 90: 1765–70.
- Swerdlow AJ, De Stavola BL, Swanwick MA, Maconochie NE. Risks of breast and testicular cancers in young adult twins in England and Wales: evidence on prenatal and genetic aetiology. Lancet 1997, 350: 1723–8.
- Skakkebaek NE, Rajpert-De Meyts E, Main KM. Testicular dysgenesis syndrome: an increasingly common developmental disorder with environmental aspects. Hum Reprod 2001, 16: 972–8.
- Atkin NB, Baker MC. Specific chromosome change, i(12p), in testicular tumours? Lancet 1982, 2: 1349.
- Goddard NC, McIntyre A, Summersgill B, et al. KIT and RAS signalling pathways in testicular germ cell tumours: new data and a review of the literature. Int J Androl 2007, 30: 337–49.
- Ulbright TM, Amin MB, Balzer B, et al. Germ cell tumours. In: Moch H, Humphrey PA, Reuter VE, Ulbright TM (eds). WHO classification of tumours of the urinary system and male genital organs, 4th Lyon: IARC Press, 2016: 189–226.
Clinica e diagnostica dei tumori testicolari
Vincenzo Favilla, Daniele Urzì, Giulio Reale
UOC Urologia, AOU "Policlinico-Vittorio Emanuele", Università di Catania
Generalmente un tumore testicolare si presenta come nodulo duro o tumefazione indolente della gonade, spesso riscontrata dallo stesso paziente mediante auto-palpazione. In altri casi la manifestazione clinica può essere la sensazione di peso o tensione scrotale e solo nel 10% dei casi una sintomatologia algica simil-orchitica. Sempre più frequente, grazie alla diffusione della diagnostica per immagini, è il riscontro di lesioni testicolari incidentali e asintomatiche in corso di ecografia scrotale eseguita per altre motivazioni, come screening andrologico, infertilità, varicocele, ecc. Nei casi più avanzati, per fortuna sempre di minor osservazione, il quadro clinico può essere quello di malattia già metastatica (linfoadenopatie sovra-claveari, tosse per interessamento polmonare, disturbi gastro-intestinali, dolori dorso-lombari secondari a malattia retro-peritoneale o metastasi ossee, perdita di peso, malessere generale). Raramente la diagnosi viene posta dopo la comparsa di sindromi paraneoplastiche, come la ginecomastia da iperincrezione di ormoni sessuali, specialmente secondari a tumori testicolari a cellule del Leydig.
La valutazione clinica deve comprendere la storia anamnestica del paziente, volta a indagare eventuali fattori di rischio per neoplasia testicolare, quali familiarità, criptorchidismo, infertilità, esposizione a inquinanti ambientali (anche se il ruolo di questi ultimi nell’eziopatogenesi non risulta ancora completamente ben definito).
L’esame obiettivo dei genitali, con l’ispezione e la palpazione dei testicoli, permetterà in molti casi clinicamente apprezzabili di porre una diagnosi differenziale con altre affezioni benigne, quali orchiti ed epididimiti, idrocele (quest’ultimo trans-illuminabile a differenza delle masse solide), ernie inguino-scrotali, varicocele. In caso di masse testicolari voluminose, il testicolo interessato si potrà presentare aumentato di volume e alla palpazione tipicamente la massa testicolare si presenterà di consistenza aumentata rispetto al parenchima circostante. Pertanto, qualsiasi area solida, di consistenza dura all'interno della tunica albuginea dovrebbe essere considerata sospetta e meritevole di approfondimento diagnostico. L'esame obiettivo del testicolo, non deve essere mai disgiunto da un esame fisico generale, al fine di escludere metastasi a distanza a livello delle stazioni linfonodali sovra-claveari, masse addominali palpabili e ginecomastia. Spesso tuttavia, specie in fase precoce o in presenza di piccole lesioni testicolari intra-parenchimali, l’obiettività clinica potrà risultare assolutamente negativa; al tempo stesso la presenza di un eventuale idrocele contestuale, rendendo la palpazione del didimo difficoltosa, potrà celare un’eventuale lesione testicolare.
L'ecografia scrotale risulta pertanto l’esame indispensabile per porre diagnosi di lesione testicolare e per consentire al tempo stesso una diagnosi differenziale con altre affezioni testicolari, quali orchi-epididimite, idrocele, torsione del funicolo spermatico. L’indagine ecografica presenta valori di sensibilità prossimi al 100%; inoltre il basso costo e la ripetibilità dell’esame rendono tale metodica estremamente diffusa. Tipicamente un tumore testicolare all’ecografia si presenterà nella maggior parte dei casi come una lesione nodulare singola o multipla, ipoecogena rispetto al parenchima sano e spesso a margini ben delimitati o debolmente sfumati. Occasionalmente queste lesioni, quando voluminose, potranno interessare l’intero parenchima testicolare o presentare al loro interno aree cistiche di natura necrotica o emorragica; inoltre, frequentemente all’indagine ecocolor-doppler saranno ipervascolarizzate (figura 1).
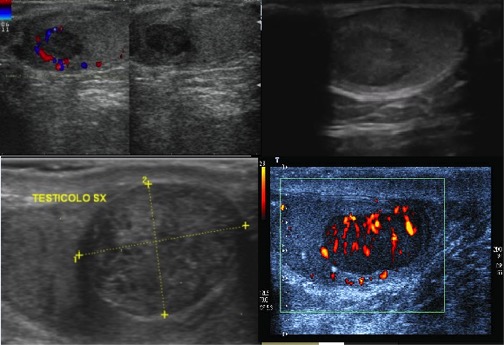
Figura 1. Quadri ecografici di neoformazioni testicolari
Altra valutazione fortemente raccomandata in presenza di lesione testicolare è la valutazione dei marcatori tumorali sierici, estremamente utili non solo nella diagnosi, ma anche nel follow-up e nel monitoraggio clinico del paziente. I più importanti sono la ß-hCG, l’alfa-fetoproteina (α-FP) e l’LDH. La ß-hCG è una glicoproteina prodotta dalle cellule del sincizio-trofoblasto, con emivita plasmatica di circa 24-36 h, che risulta elevata in presenza di coriocarcinoma, carcinoma embrionale, teratomi e nel 30% circa dei seminomi. L’α-FP, invece, viene prodotta dalle cellule del seno endodermico, ha emivita plasmatica di 4-6 giorni e può risultare elevata nei tumori del sacco vitellino, nel carcinoma embrionale e nel teratocarcinoma; non è mai stata riscontrata elevata nei seminomi e nei coriocarcinomi che non fossero associati ad altri istotipi di neoplasia. Può essere elevata anche in altre neoplasie come l’epatocarcinoma, i tumori polmonari e pancreatici, come pure in alcune epatopatie benigne. Un altro marcatore più aspecifico è rappresentato dall’LDH, enzima presente in molti tessuti dell’organismo e di cui si conoscono 5 isoenzimi differenti: l’isoenzima 1 è aumentato nei tumori non seminomatosi del testicolo e la sua concentrazione correla con il volume e la proliferazione cellulare, rappresentando un indice prognostico, oltre che avere una certa utilità in fase diagnostica e nel follow-up.
I marcatori tumorali devono essere rivalutati prima e dopo orchifunicolectomia, per determinare la cinetica di dimezzamento, e sono di grande utilità prima dell'inizio di un eventuale trattamento chemioterapico in caso di malattia metastatica, per classificare il paziente nella stratificazione di rischio dell’International Germ Cell Cancer Collaborative Group (IGCCCG) (1). La persistenza di marcatori tumorali sierici elevati dopo orchiectomia potrebbe indicare, infatti, la presenza di malattia metastatica (macro- o microscopicamente). Inoltre, in corso di chemioterapia, gli indicatori sierici dovrebbero diminuire e dunque la persistenza di valori elevati assume significato prognostico negativo (2,3). Tuttavia, va ricordato che, in caso di lesione testicolare, la presenza di marcatori sierici negativi non esclude la malignità della neoplasia e pertanto è sempre indicata nei casi dubbi l’esplorazione chirurgica con eventuale biopsia e orchifuniculectomia, in caso di positività neoplastica all’esame istologico estemporaneo intra-operatorio.
Una volta accertata la diagnosi di neoplasia, la stadiazione deve essere completata con la TC del torace, dell’addome e della pelvi con e senza mdc, per valutare un eventuale coinvolgimento metastatico delle stazioni linfonodali retro-peritoneali, del parenchima polmonare e degli organi addominali (figura 2).
Figura 2. Metastasi linfonodali retro-peritoneaii
In caso di controindicazione al mezzo di contrasto per ipersensibilità o alterazione degli indici di funzionalità renale, un possibile ausilio diagnostico alternativo è rappresentato dalla RMN, tuttavia gli elevati costi ne limitano le applicazioni cliniche (4,5). Nello studio delle stazioni linfonodali retro-peritoneali bisogna tenere conto delle aree di metastatizzazione dei tumori testicolari, definite da studi anatomici e chirurgici:
- testicolo sinistro: l’area di drenaggio è l’area para-aortica sinistra, delimitata medialmente dall’aorta, cranialmente dall’arteria renale, lateralmente dall’uretere sinistro, posteriormente dal muscolo psoas e inferiormente dall’incrocio dell’uretere con l’arteria iliaca comune omolaterale;
- testicolo destro: l’area di drenaggio è più ampia e interessa l’area para-aortica destra e l’area iliaca comune destra, includendo al suo interno la vena cava inferiore; tale area è delimitata medialmente dall’aorta, cranialmente dall’arteria renale destra, lateralmente dall’uretere destro, posteriormente dal muscolo psoas e inferiormente da una linea che passa attraverso la biforcazione iliaca comune.
Non esistono attualmente evidenze scientifiche che avvalorino l'utilizzo della PET con fluoro-deossiglucosio (FDG-PET) nella stadiazione del cancro del testicolo (6-11). La scintigrafia ossea e la TC encefalo vengono invece raccomandate solo in casi selezionati, in particolare in pazienti che presentino dolori ossei o sintomi neurologici che possano giustificare localizzazioni metastatiche in queste sedi.
Una volta eseguiti gli accertamenti, è possibile classificare la neoplasia secondo il sistema TNM 2009, raccomandato dalle linee guida della Società Europea di Urologia (12), che tiene conto dell'estensione locale della neoplasia (T), dell’interessamento dei linfonodi regionali (N), della presenza e/o assenza di metastasi a distanza (M), nonché dei livelli sierici dei marcatori tumorali hCG, aFP e LDH dopo orchiectomia (S) (tabella 1).
| Tabella 1 Stadiazione TNM dei tumori testicolari (sec UICC 2009 7° edizione) |
||
| T | pTx | Tumore primitivo non definibile |
| pT0 | Tumore primitivo non evidenziabile | |
| pTis | Carcinoma in situ o neoplasia intra-epiteliale (TIN) | |
| pT1 | Tumore limitato a testicolo ed epididimo senza invasione linfo-vascolare | |
| pT2 | Tumore limitato a testicolo ed epididimo con invasione linfo-vascolare o tumore che si estende attraverso la tunica albuginea | |
| pT3 | Tumore che ha invaso il funicolo spermatico | |
| pT4 | Tumore che ha invaso lo scroto | |
| N | Nx | Linfonodi regionali non valutabili |
| N0 | Linfonodi regionali liberi da metastasi | |
| N1 | Metastasi linfonodali di dimensioni massime ≤ 2 cm | |
| N2 | Metastasi linfonodali di dimensioni 2-5 cm | |
| N3 | Metastasi con massa linfonodale > 5 cm | |
| M | M0 | Assenza di metastasi a distanza |
| M1a | Metastasi in linfonodi non regionali (torace, collo) o metastasi polmonari | |
| M1b | Metastasi in altri organi (fegato, cervello, ossa) | |
| S | Sx | Dosaggi marcatori serici non disponibili o non eseguiti |
| S0 | Dosaggi marcatori serici nei limiti di norma | |
| S1-3 | Dosaggi marcatori serici da leggermente a molto elevati | |
Infine nel 1997 l’International Germ Cell Cancer Collaborative Group (IGCCCG) ha messo a punto un sistema di stadiazione basato sulla prognosi dei pazienti, che è stato incorporato nella classificazione TNM. Secondo questa classificazione, i pazienti con neoplasie seminomatose e non seminomatose (NSGCT) sono stratificati in prognosi buona, intermedia e cattiva sulla base del TNM, della sede del tumore primitivo, delle metastasi e in relazione ai livelli dei marcatori tumorali sierici. Questa classificazione ha un ruolo essenziale nella programmazione dell’iter terapeutico dopo orchifuniculectomia (tabella 2).
| Tabella 2 Stratificazione prognostica (sec IGCCCG) |
||
| Prognosi | Non seminoma | Seminoma |
| Buona |
Criteri (tutti inclusi):
A 5 anni: PFS 89%, OS 92% |
Criteri (tutti inclusi):
A 5 anni: DFS 82%, OS 86% |
| Intermedia |
Criteri (tutti inclusi):
A 5 anni: PFS 75%, OS 80% |
Criteri (tutti inclusi):
A 5 anni: DFS 67%, OS 72% |
| Cattiva |
Criteri (almeno uno):
A 5 anni: PFS 41%, OS 48% |
Nessun paziente classificato a cattiva prognos |
| PFS: sopravvivenza libera da progressione; OS: sopravvivenza globale; ULNR: limite superiore di normalità |
||
Bibliografia
- Puc HS, Scheinfeld J. Management of residual mass in advanced seminoma: results and recommendations from the Memorial Sloan-Kettering Cancer Center. J Clin Oncol 1996, 14: 454-60.
- Haugnes HS, Laurell A, Stierner U, et al. High-dose chemotherapy with autologous stem cell support in patients with metastatic non-seminomatous testicular cancer - a report from the Swedish Norwegian Testicular Cancer Group (SWENOTECA). Acta Oncol 2012, 51: 168-76.
- Fizazi K, Culine S, Kramar A, et al. Early predicted time to normalization of tumor markers predicts outcome in poor-prognosis non seminomatous germ cell tumors. J Clin Oncol 2004, 22: 3868-76.
- Oyen RH. Scrotal ultrasound. Eur Radiol 2002, 12: 19-34.
- Ellis JH, Blies JR, Kopecky KK, et al. Comparison of NMR and CT imaging in the evaluation of metastatic retroperitoneal lymphadenopathy from testicular carcinoma. J Comput Assist Tomogr 1984, 8: 709-19.
- Sohaib SA, Koh DM, Barbachano Y, et al. Prospective assessment of MRI for imaging retroperitoneal metastases from testicular germ cell tumours. Clin Radiol 2009, 64: 362-7.
- See WA, Hoxie L. Chest staging in testis cancer patients: imaging modality selection based upon risk assessment as determined by abdominal computerized tomography scan results. J Urol 1993, 150: 874-8.
- de Wit M, Brenner W, Hartmann M, et al. [18F]-FDG-PET in clinical stage I/II non-seminomatous germ cell tumours: results of the German multicentre trial. Ann Oncol 2008, 19: 1619-23.
- Huddart RA, O’Doherty MJ, Padhani A, et al. NCRI Testis Tumour Clinical Study Group. 18Fluorodeoxyglucose positron emission tomography in the prediction of relapse in patients with high risk, clinical stage I non seminomatous germ cell tumors: preliminary report of MRC Trial TE22—the NCRI Testis Tumour Clinical Study Group. J Clin Oncol 2007, 25: 3090-5.
- Cremerius U, Wildberger JE, Borchers H, et al. Does positron emission tomography using 18-fluoro-2-deoxyglucose improve clinical staging of testicular cancer?- Results of a study in 50 patients. Urology 1999, 54: 900-4.
- Albers P, Bender H, Yilmaz H, et al. Positron emission tomography in the clinical staging of patients with Stage I and II testicular germ cell tumours. Urology 1999, 53: 808-11.
- Sobin LH, Gospodariwicz M, Wittekind C (eds). TNM classification of malignant tumors. UICC International Union Against Cancer, 7th edition. Wiley-Blackwell, 2009: pp 249-54.
Terapia dei tumori testicolari
Vincenzo Favilla, Daniele Urzì, Giulio Reale
UOC Urologia, AOU "Policlinico-Vittorio Emanuele", Università di Catania
Rispetto ad altre neoplasie solide, le neoplasie testicolari presentano elevati tassi di guarigione dopo orchifuniculectomia (80% circa dei seminomi e 70% dei non seminomi) (fig. 1-3).
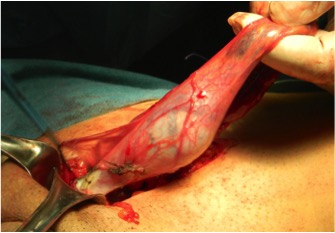
Figura 1: Orchifuniculectomia con accesso chirurgico inguinale. Esteriorizzazione del testicolo e del funicolo spermatico, senza apertura della tunica vaginale.
Figura 2: Ecografia intra-operatoria in corso di chirurgia testis-sparing in paziente monorchide con lesione subcentimetrica
Figura 3: Campione chirurgico di orchifuniculectomia con tunica vaginale integra
Questo è legato soprattutto a diagnosi precoce (lesione testicolare asintomatica ed incidentale all’ecografia), con riscontro prevalentemente di neoplasie ancora in stadio I, più attenta stadiazione al momento della diagnosi, perfezionamento dei trattamenti chirurgici e radioterapici, nonché all’introduzione di protocolli efficaci con chemioterapici derivati dal platino. Va ricordato che tutte le opzioni terapeutiche sovra-indicate possono tuttavia avere gravi ripercussioni sulla fertilità dei pazienti, che devono quindi conservare il seme (crio-conservazione) se interessati alla paternità.
Il trattamento ovviamente varia a seconda del tipo istologico e dello stadio e comprende chirurgia (orchifuniculectomia ed eventuale chirurgia di masse residue a chemioterapia), radioterapia e chemioterapia. In accordo alle recenti linee guida della Società Europea di Urologia del 2016, vengono di seguito riportate le possibili opzioni terapeutiche dopo orchifuniculectomia.
Seminoma stadio I
Sono possibili tre opzioni: sorveglianza, chemioterapia, radioterapia. La scelta terapeutica si basa sulla stratificazione del rischio.
Sorveglianza: se il paziente è compliante e non presenta fattori prognostici sfavorevoli, quali diametro tumorale > 4 cm e/o invasione della rete testis, può essere inserito in un protocollo di sorveglianza (1) (stretto follow-up con radiografia del torace, TC addome, marcatori sierici ed ecografia del testicolo residuo). Il rischio di recidiva a 5 anni con sviluppo di metastasi ai linfonodi retro-peritoneali nei pazienti in sorveglianza varia dal 6 al 15%, in assenza dei due fattori di rischio sovra-indicati (2,3).
Radioterapia: il trattamento dei linfonodi retro-peritoneali con dose frazionata di 20-24 Gy con campo para-aortico o a bastone da hockey (linfonodi retro-peritoneali e linfonodi iliaci omolaterali) riduce il tasso di recidiva all’1-3%. Con le moderne tecniche di trattamento si è notevolmente ridotto il rischio di tossicità grave (a circa il 2%); persistono tuttavia rischi moderati di tossicità gastro-intestinale e di insorgenza di neoplasie secondarie a irradiamento (4-6).
Chemioterapia: un’altra opzione terapeutica che può essere proposta è un singolo ciclo di carboplatino, specie per i pazienti con fattori prognostici sfavorevoli dopo orchiectomia quali: diametro tumorale > 4 cm e/o invasione rete testis. Il trattamento chemioterapico riduce il rischio di recidiva all’1-3% (7,8).
Non seminoma stadio I
Le opzioni terapeutiche sono: sorveglianza, chemioterapia e linfoadenectomia retro-peritoneale. Anche in questo caso la scelta si basa sulla stratificazione del rischio. In questo caso il fattore prognostico sfavorevole è rappresentato dalla presenza di invasione tumorale linfo-vascolare. Pertanto, nei pazienti con invasione linfo-vascolare è raccomandata la chemioterapia adiuvante con cisplatino, etoposide, bleomicina (un ciclo di PEB). Il trattamento ha una tossicità accettabile e la sopravvivenza libera da recidiva a 8 anni è di circa il 97%, superiore alla linfoadenectomia retro-peritoneale. Al contrario, in assenza di invasione linfo-vascolare, può essere proposto un protocollo di sorveglianza (in pazienti complianti a stretto follow-up), informando il paziente di un rischio di ripresa di malattia pari a circa il 30% e di un’eventuale necessità di chemioterapia di salvataggio. La linfoadenectomia retro-peritoneale può essere offerta a pazienti a basso rischio, che non vogliono (o non possono) seguire protocolli di sorveglianza, così come a pazienti ad alto rischio che non accettano la chemioterapia. Indipendentemente dalle tre opzioni terapeutiche scelte (sorveglianza, chemioterapia o linfoadenectomia retro-peritoneale), in caso di recidiva il trattamento prevede 3 o 4 cicli di PEB, seguiti da resezione chirurgica di eventuale massa residua (9-11) (fig. 4).
Figura 4. Opzioni di trattamento in pazienti con tumore del testicolo non seminomatoso in stadio clinico I (CT = chemioterapia; PEB = cisplatino, etoposide, bleomicina; NS = nerve sparing; RPLND = linfoadenectomia retro-peritoneale; IGCCCG = International Germ Cell Cancer Collaborative Group; VIP = etoposide, cisplatino, ifosfamide).
Seminoma stadio IIa/IIb (tumori metastatici)
È raccomandata la radioterapia adiuvante para-aortica o a bastone da hockey (30-36 Gy), con tassi di sopravvivenza libera da recidiva di circa il 90%. Una valida opzione è la chemioterapia con tre cicli di PEB o 4 cicli di EP (etoposide, cisplatino) (12,13) (fig. 5).
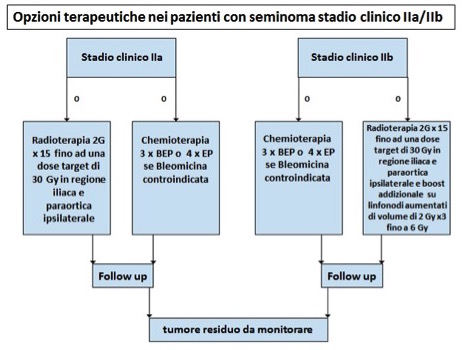
Figura 5. Opzioni terapeutiche nei pazienti con seminoma stadio clinico IIa/IIb (BEP = cisplatino, etoposide, bleomicina; EP = cisplatino, etoposide)
Non seminoma stadio IIa/IIb (tumori metastatici)
Le opzioni sono chemioterapia (tre cicli di PEB) e linfoadenectomia retro-peritoneale, in relazione alla presenza di marcatori tumorali positivi e/o negativi e alla classificazione prognostica IGCCCG (International Germ Cell Consensus Classification Group) (14) (fig. 6).
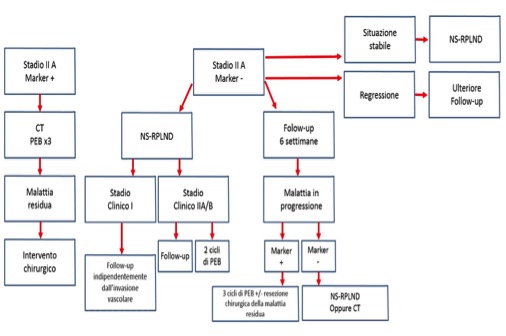
Figura 6. Algoritmo diagnostico post-orchiectomia in relazione ai fattori di rischio individuali in pazienti con tumore del testicolo non seminomatoso in stadio clinico IIA. CT = chemioterapia; PEB = cisplatino, etoposide, bleomicina; NS = nerve sparing; RPLND = linfoadenectomia retro-peritoneale; IGCCCG = International Germ Cell Cancer Collaborative Group; VIP = etoposide, cisplatino, ifosfamide
Tumori germinali metastatici avanzati (seminoma e non seminomi in stadio ≥ IIC)
Il trattamento raccomandato è la chemioterapia (3 cicli di PEB o 4 cicli di EP), sulla base della classificazione prognostica dell’IGCCCG. La chemioterapia può essere seguita da eventuale chirurgia di massa residua retro-peritoneale; in caso di nuova recidiva, è raccomandata una chemioterapia di seconda linea (terapia di salvataggio) (15-17).
Bibliografia
- Groll RJ, et al. A comprehensive systematic review of testicular germ cell tumor surveillance. Crit Rev Oncol Hematol 2007, 64: 182-97.
- Aparicio J, et al. Multicenter study evaluating a dual policy of postorchiectomy surveillance and selective adjuvant single-agent carboplatin for patients with clinical stage I seminoma. Ann Oncol 2003, 14: 867-72.
- Aparicio J, et al. Prognostic factors for relapse in stage I seminoma: a new nomogram derived from three consecutive, risk-adapted studies from the Spanish Germ Cell Cancer Group (SGCCG). Ann Oncol 2014, 25: 2173-8.
- Oliver RT, et al. Randomized trial of carboplatin versus radiotherapy for stage I seminoma: mature results on relapse and contralateral testis cancer rates in MRC TE19/EORTC 30982 study (ISRCTN27163214). J Clin Oncol 2011, 29: 957-62.
- Oliver RT, et al. Radiotherapy versus single-dose carboplatin in adjuvant treatment of stage I seminoma: a randomised trial. Lancet 2005, 366: 293-300.
- Mead GM, et al. Randomized trials in 2466 patients with stage I seminoma: patterns of relapse and follow-up. J Natl Cancer Inst 2011, 103: 241-9.
- van den Belt-Dusebout AW, et al. Treatment-specific risks of second malignancies and cardiovascular disease in 5-year survivors of testicular cancer. J Clin Oncol 2007, 25: 4370-8.
- Freedman LS, et al. Histopathology in the prediction of relapse of patients with stage I testicular teratoma treated by orchidectomy alone. Lancet 1987, 2: 294-8.
- Read G, et al. Medical Research Council prospective study of surveillance for stage I testicular teratoma. J Clin Oncol 1992, 10: 1762-8.
- Kollmannsberger C, et al. Non-risk-adapted surveillance for patients with stage I nonseminomatous testicular germ-cell tumors: diminishing treatment-related morbidity while maintaining efficacy. Ann Oncol 2010, 21: 1296-301.
- Nichols CR, et al. Active surveillance is the preferred approach to clinical stage I testicular cancer. J Clin Oncol 2013, 31: 3490-3.
- Classen J, et al. Radiotherapy for stages IIA/B testicular seminoma: final report of a prospective multicenter clinical trial. J Clin Oncol 2003, 21: 1101-6.
- Chung PW, et al. Stage II testicular seminoma: patterns of recurrence and outcome of treatment. Eur Urol 2004, 45: 754-9.
- Jayram G, et al. Management of good-risk metastatic nonseminomatous germ cell tumors of the testis: current concepts and controversies. Indian J Urol 2010, 26: 92-7.
- Bokemeyer C, et al. Metastatic seminoma treated with either single agent carboplatin or cisplatin-based combination chemotherapy: a pooled analysis of two randomised trials. Br J Cancer 2004, 91: 683-7.
- Fizazi K, et al. A risk-adapted study of cisplatin and etoposide, with or without ifosfamide, in patients with metastatic seminoma: results of the GETUG S99 multicenter prospective study. Eur Urol 2014, 65: 381-6.
- de Wit R. Refining the optimal chemotherapy regimen in good prognosis germ cell cancer: interpretation of the current body of knowledge. J Clin Oncol 2007, 25: 4346-9.
Fisiologia erezione, eiaculazione, orgasmo maschile
Vincenzo Rochira
UO Endocrinologia, Dipartimento di Scienze Biomediche, Metaboliche e Neuroscienze, Università di Modena e Reggio Emilia; Dipartimento di Medicina, Endocrinologia, Metabolismo e Geriatria, NOCSAE, Azienda USL di Modena
INTRODUZIONE
La risposta sessuale maschile è stata caratterizzata in dettaglio negli anni ’50, grazie alle ricerche di Master e Johnson (1), che per primi applicarono il metodo scientifico allo studio della sessualità umana. Master e Johnson identificarono quattro fasi del ciclo della risposta sessuale maschile denominate eccitamento, plateau, orgasmo e risoluzione, ogni fase essendo caratterizzata da modificazioni a livello degli organi genitali e, nel caso specifico dell’uomo, da modificazioni a carico del pene in grado di innescare, mantenere e dar luogo all’erezione ed alla sua risoluzione (1). Successivamente Kaplan aggiunse un’ulteriore fase che precede il ciclo della risposta sessuale vera e propria, ma che è in parte integrato ad essa in termini di eccitabilità centrale (arousal) e periferica: il desiderio (figura 1) (2,3).
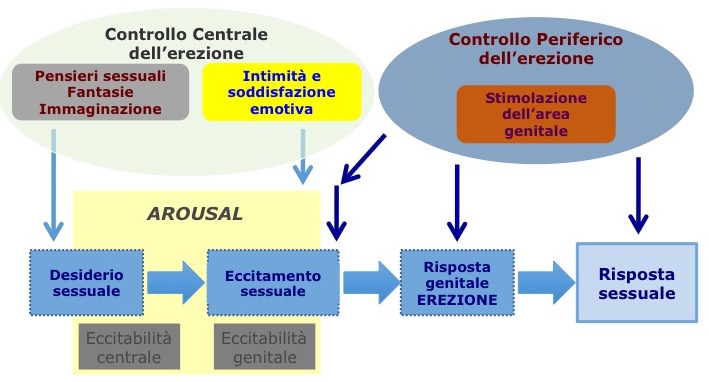
Figura 1. Meccanismi di controllo centrale e periferico delle varie fasi (iniziazione e mantenimento) del ciclo della risposta sessuale maschile.
Attualmente, pertanto il ciclo della risposta sessuale si considera composto da 5 fasi (tabella 1) (3). Non è possibile parlare e inquadrare la fisiologia dell’erezione peniena, dell’eiaculazione e dell’orgasmo maschile al di fuori di tale classificazione del ciclo della risposta sessuale.
| Tabella 1 Le fasi della risposta sessuale maschile |
|||
| Fase | Denominazione | Definizione | Modificazioni fisiologiche |
| 1 | Desiderio | Fantasie e pensieri sessuali e desiderio di ricercare e praticare l’attività sessuale. Rappresenta l’insieme di eventi caratterizzato dallo spontaneo presentarsi di pensieri e/o fantasie a sfondo sessuale, che innescano i processi fisiologici, che portano all’agire volto a cominciare e proseguire l’espletazione di un comportamento sessuale attivo (anche di tipo auto-erotico). | |
| 2 | Eccitamento | Sensazione soggettiva caratterizzata da uno stato di forte motivazione nei confronti di una possibile, imminente esperienza sessuale. È indotto sia da meccanismi centrali (pensieri, fantasie, stimoli visivi, ecc) che determinano un eccitamento soggettivo, sia da stimolazione tattile genitale (eccitazione oggettiva). Si mantiene mediante un meccanismo di auto-amplificazione, che intensifica da un lato il desiderio sessuale e dall’altro permette la risposta sessuale a livello genitale. | Area genitale: aumento della tumescenza peniena ed iniziale erezione, secrezioni dalle ghiandole del Cowper, contrazione dello scroto e sollevamento dei testicoli. Sistemiche: aumento della pressione arteriosa e del battito cardiaco, rossore cutaneo (variazioni fisiologiche tese a permettere la normale attività sessuale). |
| 3 | Plateau | È una fase in cui l’eccitamento permette l’attività sessuale. In questa fase la vaso-congestione genitale raggiunge il suo acme e permette di portare avanti il rapporto sessuale. Ha durata variabile da individuo a individuo ed in esperienze diverse nello stesso individuo, dipendendo anche dalla stimolazione durante il rapporto. Con la riduzione o il cessare delle stimolazioni erotiche o in presenza di stimoli sgradevoli, dal plateau si può passare a una fase di risoluzione. In genere, l'aumento progressivo della tensione sessuale e il protrarsi dell’attività sessuale determinano invece l'orgasmo. | Raggiungimento della massima rigidità ed aumento dimensionale del pene, aumento del fluido seminale, tensione muscolare, tachicardia e iperventilazione. |
| 4 | Orgasmo | Raggiungimento dell’apice del piacere, caratterizzato da una fase involontaria e da contrazioni riflesse dello sfintere vescicale (che si chiude) e della muscolatura delle vie seminali, che portano all’eiaculazione. | Iperventilazione, contrazione bulbi cavernosi e dei muscoli perineali, emissione ed eiaculazione. |
| 5 | Risoluzione | Fase che segue l’orgasmo, caratterizzata dal ritorno dell'organismo alle condizioni di riposo, attraverso un progressivo allentamento della tensione sessuale. È seguita da un periodo refrattario, che non consente una ripetizione del ciclo della risposta sessuale a breve termine (durata variabile da individuo a individuo e in base alle circostanze). | Detumescenza peniena, normalizzazione della frequenza cardiaca e respiratoria, rilassamento muscolare generalizzato, sensazione psichica di benessere. |
La prima fase (desiderio) consiste nel desiderio di compiere l'atto sessuale e si accompagna solitamente a fantasie erotiche (tabella 1). Si tratta, pertanto, prevalentemente di fenomeni psichici elaborati a livello superiore (figura 1) (4,5).
La seconda fase (eccitazione) è caratterizzata da iniziali variazioni fisiologiche a carico degli organi genitali, in risposta a stimoli fisici e psichici (tabella 1). Durante questa fase può fuoriuscire qualche goccia di secreto delle ghiandole del Cowper, che rappresentano il contributo maschile alla lubrificazione del rapporto sessuale (3).
FISIOLOGIA DELL’EREZIONE
Dal punto di vista funzionale, l’erezione peniena normale è definita come un’erezione che permette la penetrazione vaginale (in assenza di alterazioni della lubrificazione vaginale) senza necessità di ulteriore assistenza (6).
Il meccanismo erettile è basato su modificazioni di tipo emodinamico, che richiedono un controllo nervoso centrale e periferico e un substrato endocrino non alterati, nonchè un’anatomia normale dell’organo (6).
Anatomia funzionale del pene
Il pene è costituito da due corpi cavernosi paralleli affiancati sul piano orizzontale, costituiti, al loro interno, da tessuto spongioso. Essi sono sorretti ventralmente dal corpo spongioso. Tale unità anatomica è inserita all’interno di un tessuto fibro-elastico, denominato tonaca albuginea (6,7). Questa conformazione anatomica rappresenta il substrato strutturale che permette all’unità funzionale peniena di garantire l’erezione e il passaggio reversibile dallo stato di detumescenza a quello erettivo. Il corpo spongioso alloggia l’uretra e distalmente forma il glande (6,7).
Il meccanismo dell’erezione è garantito dalle caratteristiche micro-anatomiche del tessuto spongioso, caratterizzato da spazi sinusoidali (lacune) ricoperti da cellule endoteliali e delimitati da trabecole di tessuto, composto da cellule muscolari lisce e fibroblasti con grandi proprietà di elasticità (collagene ed elastina altamente rappresentati) (6,7). Le trabecole, infatti, hanno una funzione sia strutturale sia contrattile (6).
L’afflusso arterioso di sangue al pene è garantito dalle arterie elicine, che derivano dalle due arterie cavernose profonde (6,7). Quando il pene è flaccido, le arterie elicine sono contratte e il flusso basso o assente. Durante l’erezione, il rilassamento delle arterie elicine causa un aumento del flusso sanguigno, con conseguente ingorgo ed espansione degli spazi lacunari (6). L’elasticità strutturale delle trabecole permette l’aumento dimensionale del pene, sia in termini di diametro che di lunghezza, determinando quei cambiamenti che conducono dalla precedente condizione di flaccidità all’erezione (6).
Il deflusso venoso dai corpi cavernosi avviene per via delle vene circonflesse ed emissarie, che infine confluiscono nella vena dorsale profonda del pene (6,7).
L’innervazione del pene comprende sia un’innervazione di tipo autonomico sia di tipo somato-sensoriale. Le fibre simpatiche originano dal centro toraco-lombare dell’erezione (T10-L2), quelle parasimpatiche e somatiche originano dal centro sacrale dell’erezione (S2-S4) (figura 2) (6,7). L’innervazione somato-sensoriale è fornita dai nervi pudendi, tramite fibre afferenti provenienti dalla cute e mucosa peniene e dalla cute del perineo (la branca afferente del riflesso sacro-spinale) e fibre efferenti dirette alla muscolatura striata perineale del pavimento pelvico (muscoli bulbo-cavernosi e ischio-cavernosi) (figura 2) (6,7).
Neuro-fisiologia dell’erezione
L’erezione è la conseguenza di modificazioni emodinamiche peniene, indotte dall’integrazione periferica di uno o più stimoli neurologici. Le erezioni sono controllate dai centri spinali, che possono essere attivati sia dal controllo centrale (pensieri sessuali) sia dalla periferia (stimolazione dei genitali). Oltre agli stimoli centrali, anche gli stimoli sensitivi riflessi di tipo periferico, quali quelli tattili provenienti dall’area genitale, contribuiscono a promuovere l’erezione. Le due vie nervose sono indipendenti l’una dall’altra e possono agire sinergicamente nel promuovere e mantenere l’erezione peniena (figura 1).
Controllo centrale dell’erezione. Gli stimoli sessuali centrali possono essere di due tipi: stimoli sensoriali di tipo visivo, uditivo, olfattorio, tattile e stimoli psichici legati all’ideazione (immaginazione, fantasie) (3,6). Gli stimoli erogeni centrali sono in grado di promuovere l’arousal sessuale, uno stato soggettivo diverso dal desiderio sessuale, che induce il soggetto alla ricerca e alla coazione, rivolta a intraprendere l’attività caratterizzata dalla stimolazione sessuale e iniziare il rapporto sessuale (tabella 2) (3-5,8). Gli stimoli psichici e la condizione di eccitabilità centrale (central arousability), infatti, aumentano la sensibilità periferica, amplificando in tal modo l’effetto degli stimoli riflessi e viceversa (figura 1, tabella 2) (3-5,8). Pertanto, l’eccitamento sessuale può essere definito sia in termini soggettivi o psicologici (per es, sentirsi sessualmente eccitati), sia in termini oggettivi o fisiologici (per es, dilatazione dei vasi delle aree genitali) (tabella 2) (3-5).
| Tabella 2 Sistemi funzionali di connessione tra eventi centrali e periferici in grado di condizionare la risposta peniena e l’erezione. L’arousal si sovrappone temporalmente tra la fase di desiderio e quella di eccitamento |
|
| Eccitabilità centrale/Central arousability | Meccanismo neurofisiologico della sessualità, che determina la reattività individuale agli stimoli sessuali e la capacità di essere sessualmente eccitati, e dal quale dipende la modulazione della risposta sessuale. |
| Arousal (unità di connessione tra la componente appetitiva e la risposta sessuale) | Termine inglese che indica tutte le modificazioni a livello mentale e periferico (non genitale e genitale) che si hanno durante l’eccitamento sessuale. Precede e si sovrappone alla risposta sessuale genitale. È uno stato motivazionale attivo, volto all’imminente inizio di una possibile attività sessuale. Si embrica in parte con il desiderio sessuale da un lato e l’inizio della risposta sessuale genitale vera e propria dall’altro. |
| Eccitazione sessuale | Comprende tutte le modificazioni fisiologiche vere e proprie in aree genitali e non. |
Il sistema limbico rappresenta il substrato anatomico per il controllo della sessualità, in particolare delle funzioni appetitive. Altre aree cerebrali coinvolte nel controllo della funzione erettile includono la regione pre-ottica, l’ipotalamo laterale, il tegmentum e la parte anteriore del giro cingolato (3,8).
Il sistema nervoso centrale esercita una modulazione di tipo sia eccitatorio sia inibitorio sui meccanismi spinali coinvolti nella regolazione dell’erezione, ma alcune aree centrali mantengono un controllo costante inibitorio sull’erezione mediante il sistema nervoso simpatico (figura 2). Gli stimoli sensitivi e l’attività psicogena attivano siti preposti a livello talamico e ipotalamico, in grado di indurre un’erezione psicogena mediante l’inibizione del centro toraco-lombare dell’erezione (T12-L2) e attraverso la riduzione del tono adrenergico nel pene (figura 2).
Le erezioni correlate al sonno sono le uniche che sono esclusivamente sotto il controllo di stimoli centrali (9). Esse avvengono durante la fase REM del sonno e il meccanismo fisiologico coinvolto nella loro regolazione non è ancora stato chiarito in dettaglio. Di esse si sa che sono androgeno-dipendenti e che fungono da meccanismo di mantenimento dei processi erettivi anche nei periodi in cui l’attività sessuale del soggetto è assente (9).
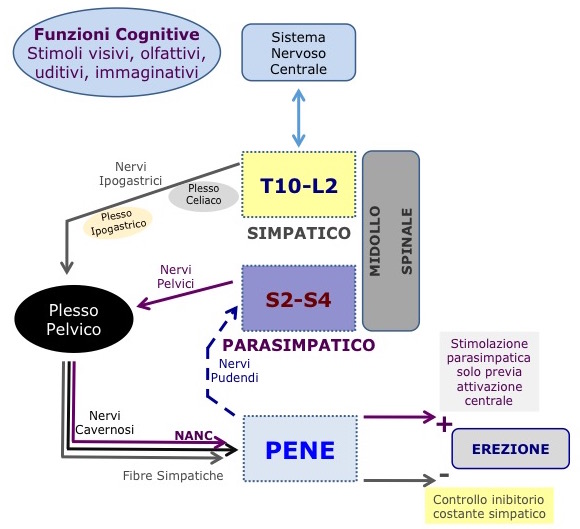
Figura 2. Meccanismi di controllo nervoso centrale e periferico dell’erezione e della risposta sessuale maschile (orgasmo ed eiaculazione).
Controllo periferico dell’erezione. Oltre alle erezioni psicogenicamente indotte, la stimolazione fisica e diretta del pene e dell’area perineale è in grado di indurre un’erezione reflessogena, mediante l’attivazione delle vie nervose che fanno capo al riflesso spinale (3,6). La risposta erettile è il risultato di un’inibizione del centro simpatico toraco-lombare (T12-L2), della stimolazione del centro parasimpatico dell’erezione (S2-S4) e dell’attivazione del parasimpatico e della via non-adrenergica-non-colinergica (NANC) (figura 2). Gli stimoli "reflessogeni", costituiti da afferenze provenienti dall'area genitale (nervi pudendi), dalla vescica e dal retto, interessano il centro spinale sacrale e le fibre parasimpatiche (nervi pelvici).
Controllo ormonale dell’erezione. Il sistema endocrino regola l’erezione peniena in vari modi e gli androgeni sono gli ormoni maggiormente implicati. L’esposizione agli androgeni nel periodo fetale e perinatale è prerogativa solo del sesso maschile (nella femmine la secrezione di steroidi sessuali in tale periodo è assente) e consente l’androgenizzazione cerebrale. Tale meccanismo è in gran parte mediato dall’aromatizzazione del testosterone a estradiolo, almeno nei roditori (3). Nell’uomo le evidenze circa il ruolo prenatale degli androgeni sul sistema nervoso centrale sono meno forti (10,11), tuttavia è ben dimostrato che gli androgeni sono necessari per la mascolinizzazione dei genitali esterni e per garantire la maturazione sessuale nell’uomo (12,13).
Nell’uomo adulto gli androgeni supportano il comportamento sessuale maschile e garantiscono un normale desiderio sessuale (12,13). Il testosterone è indispensabile per il mantenimento del trofismo penieno e agisce, inoltre, a livello del midollo spinale su meccanismi riflessi che hanno mostrato una spiccata androgeno-dipendenza (12,13). È ben noto che il calo di testosterone sierico causa calo della libido e spesso, ma non sempre, deficit erettile, mentre la terapia sostitutiva è in grado di ripristinare entrambe (14). Inoltre, le erezioni correlate al sonno scompaiono quasi del tutto per valori di testosterone sierico < 150 ng/dL, mentre sono significativamente ridotte per valori di testosterone sierico < 350 ng/dL (15). Viceversa, le erezioni indotte da stimoli visivi non sono alterate nell’ipogonadismo, suggerendo una residua capacità erettile anche in assenza di testosterone (16). Tali studi rendono ipotizzabile l'esistenza di almeno due sistemi di controllo dell'erezione: uno androgeno-dipendente e riferibile alle erezioni correlate al sonno REM e l'altro parzialmente androgeno-indipendente e associato alle erezioni in risposta a stimoli visivi (15,16).
Controllo locale dell’erezione. Gli effetti dell’attivazione o inibizione neurogena dell’erezione si esplicano a livello locale penieno sulle cellule endoteliali, mediante la modulazione del rilascio di neurotrasmettitori in grado di indurre vasodilatazione (attivazione del meccanismo dell’erezione) o vasocostrizione (inibizione dell’erezione) (figura 3). Dal prevalere di una via neurotrasmettitoriale sull’altra dipende lo stato di flaccidità o di erezione del pene e il cambiamento da uno all’altro.
L’identificazione delle fibre NANC ha permesso di caratterizzare quali siano gli effettori finali del sistema nervoso coinvolti nel controllo dell’erezione (17). L’attivazione delle fibre colinergiche stimola i neuroni post-gangliari NANC a produrre e rilasciare ossido nitrico (NO), che è il principale neurotrasmettitore in grado di promuovere e mantenere l’erezione (figura 2) (17,18).
Il sistema simpatico esercita un costante controllo negativo sull’erezione (figura 2), che determina lo stato di flaccidità peniena per gran parte del tempo. Tale azione inibitoria è esercitata mediante l’inibizione dell’attività delle fibre terminali dei neuroni NANC (17,18). L’NO viene rilasciato sia dalle terminazioni nervose sia dalle cellule endoteliali, ma in condizioni fisiologiche l’NO rilasciato dalle fibre nervose è quantitativamente più determinante. L’NO è un prodotto di clivaggio, la cui sintesi a partire dalla L-arginina è catalizzata dall’ossido nitrico-sintetasi (NOS). L’NO è in grado di indurre il rilassamento delle cellule muscolari lisce attraverso l’aumento della guanosina monofosfato ciclico (cGMP), mediante la stimolazione diretta della guanilato-ciclasi (figura 3) (17,18). Il cGMP attiva a livello intra-cellulare la protein-chinasi C, la quale causa una riduzione dell’ingresso di calcio all’interno della cellula. Tutti questi eventi inducono il rilassamento delle cellule muscolari lisce (figura 2) (17,18). Il cGMP residuo è catabolizzato dall’isoenzima di tipo 5 delle fosfo-diesterasi (PDE5), che è il target degli inibitori enzimatici delle fosfodiesterasi (PDE5-inibitori) utilizzati per la terapia della disfunzione erettile (figura 3) (17,18).
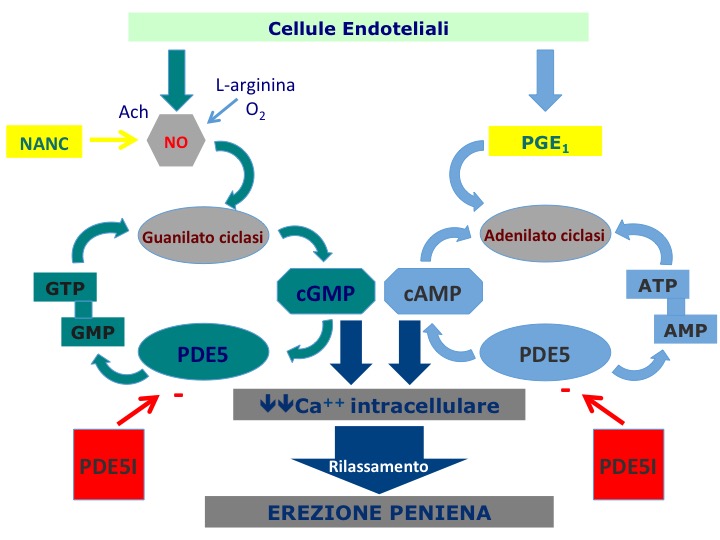
Figura 3. Meccanismi di controllo locale, in grado di indurre la cascata di eventi intra-cellulari che portano al rilassamento delle cellule muscolari lisce e all’erezione.
Il testosterone ha un ruolo periferico sul controllo dell’erezione, attraverso la modulazione della via dell’NO, esercitata attraverso la stimolazione sia del NOS che dell’attività della PDE5 (17- 19). Questo spiega anche come la somministrazione di PDE5I e testosterone abbia un’azione sinergica (19,20).
Una seconda via di promozione e mantenimento dell’erezione è quella dell’adenilato-ciclasi. Tale via è di estrema importanza, anche in virtù dell’esistenza di farmaci, in particolare la prostaglandina E1 (PGE1), in grado di modularla (figura 2) (17,18). La PGE1, sia essa endogena o esogena, induce il rilassamento delle cellule muscolari lisce mediante l’attivazione dell’adenilato-ciclasi ed il conseguente aumento intra-cellulare di cAMP, che attiva la protein-chinasi A (figura 2) (17,18). L’effetto finale è il calo del calcio intra-cellulare (figura 2) (17,18).
Modificazioni vascolari e meccanismo veno-occlusivo. L’erezione e la detumescenza sono eventi emodinamici, regolati rispettivamente dal rilassamento e dalla contrazione delle cellule muscolari lisce (18). Il tono delle cellule muscolari lisce dei corpi cavernosi, pertanto, è il fenomeno chiave nel controllo dello stato (flaccido/eretto) penieno (18).
Gli eventi emodinamici coinvolti nell’erezione peniena sono i seguenti:
- la resistenza delle arteriole intra-cavernose si riduce per il miorilassamento delle cellule muscolari lisce dei corpi cavernosi;
- la dilatazione del letto vascolare arterioso (in particolare delle arterie elicine) incrementa il flusso arterioso;
- con conseguente ingorgo dei sinusoidi ed espansione delle lacune (figura 4);
- questi eventi causano un aumento del volume e della lunghezza peniena (tumescenza);
- infine, quest’ultimo induce uno stiramento della tonaca albuginea, che è solo in parte distensibile;
- l’espansione delle lacune va a far collabire le vene presenti sotto la tonaca e le vene emissarie mediante un meccanismo veno-occlusivo, che riduce pressochè a zero il flusso venoso in uscita dai corpi cavernosi.
A partire dai punti 5 e 6 la rigidità peniena comincia ad aumentare, fino a determinare un’erezione completa per tumescenza e rigidità.
Figura 4. Rappresentazione delle modificazioni vascolari nel meccanismo dell’erezione.
Il meccanismo dell’erezione peniena può essere suddivisa in 4 fasi in base ai seguenti eventi emodinamici.
- La fase 1 (di latenza) è caratterizzata dall’incremento di due o tre volte della perfusione arteriosa, con assenza di variazioni della pressione intra-cavernosa.
- La fase 2 (di tumescenza) inizia con una progressiva riduzione del flusso venoso in uscita dal distretto cavernoso, che comporta l’allungamento e l’aumento del diametro del pene, unitamente all’aumento della pressione intra-cavernosa.
- La fase 3 (erettile) è raggiunta quando la pressione intra-cavernosa (circa 90-100 mmHg) è appena inferiore alla pressione arteriosa sistolica. Tale valore mantiene una condizione di steady state, tenendo costante il flusso arterioso e minimo l’efflusso venoso.
- La fase 4 (della rigidità) è caratterizzata dal raggiungimento della massima rigidità, che si raggiunge solo dopo che i muscoli del pavimento pelvico si sono contratti. Durante tale fase la pressione intra-cavernosa raggiunge livelli maggiori rispetto a quelli della pressione arteriosa sistolica.
- Al termine della stimolazione erotica o dopo l’eiaculazione comincia la fase 5 (di detumescenza), durante la quale si assiste a un progressivo calo della rigidità e della tumescenza peniena, come conseguenza della riduzione del flusso arterioso nelle arterie elicine e dell’inattivazione del meccanismo veno-occlusivo con incremento del deflusso venoso dai corpi cavernosi. Durante quest’ultima fase esiste un lasso di tempo variabile, denominato periodo refrattario, durante il quale è molto difficile riuscire a innescare una nuova erezione.
FISIOLOGIA DELL’ORGASMO MASCHILE E DELL’EIACULAZIONE
L’orgasmo è la fase della risposta sessuale in cui si raggiunge la massima sensazione di piacere sessuale, intenso e involontario. L’orgasmo è generalmente associato all’eiaculazione, per la quasi contemporaneità dei due eventi e per il fatto che entrambi non sono controllabili, tuttavia più di recente questi due fenomeni sono stati considerati fisiologicamente come differenti (21).
Fisiologia dell’orgasmo
Dal punto di vista evolutivo si ritiene che la sensazione di piacere così intenso legata all’orgasmo sia un meccanismo di rinforzo teso alla ricerca dell’accoppiamento ed in ultimo finalizzato alla riproduzione e al mantenimento della specie.
A differenza dell’orgasmo femminile, nell’uomo non vi sono differenze inter-individuali e la fisiologia dell’orgasmo è simile in tutti i maschi, se si eccettua il tempo necessario a raggiungerlo e la capacità di esercitare un maggior o minor controllo su di esso. Queste ultime due caratteristiche, tuttavia, sono temporalmente da collocare al di fuori della fase orgasmica, in quanto sono eventi che la precedono, restando l’orgasmo un evento in gran parte involontario e riflesso, simile in tutti gli uomini. L’orgasmo è il frutto di una serie di eventi psico-neuro-endocrini (con il rilascio a livello centrale di dopamina e ossitocina) e somatici, che vengono elaborati a livello centrale (corteccia cerebrale) come estremamente piacevoli. Dopamina e ossitocina sarebbero allo stesso tempo responsabili dell’orgasmo e dell’innesco della fase refrattaria.
All’orgasmo si associano modificazioni sistemiche (iperventilazione, tachicardia e aumento della pressione arteriosa) (tabella 1) (21). Anche la contrazione dei muscoli pelvici (ischio-cavernoso e bulbo-cavernoso) rappresenta ulteriori modificazioni fisiologiche che si associano a sensazioni di piacere. Altre modificazioni comprendono contrazione dello sfintere rettale e, a volte, una smorfia facciale (21).
Le vie nervose dell’orgasmo maschile coinvolgono a livello centrale varie aree, alcune delle quali si attivano (alcuni nuclei talamici, il tegmentum, il cervelletto, ecc), mentre altre riducono la loro funzione (amigdala, ecc) (22). La qualità dell’orgasmo dipende dalla modalità di stimolazione sessuale (una stimolazione lenta sembrerebbe associata a una maggiore intensità), dal tipo di stimolazione sessuale (associare il massaggio prostatico si associa a maggior intensità e maggior numero di contrazioni dei muscoli pelvici), dai livelli circolanti di testosterone (gli ipogonadici sperimentano orgasmi meno intensi) (21).
Fisiologia dell’eiaculazione
L’eiaculazione è un processo fisiologico controllato dal sistema nervoso autonomo. Di fatto è un processo sequenziale che si sviluppa in due fasi: emissione ed espulsione (21). Gli organi coinvolti sono il collo vescicale, la prostata, le vescichette seminali e le vie seminali (vasi deferenti, epididimo, uretra prostatica). Tali organi sono riccamente innervati dal plesso pelvico, sia da fibre simpatiche sia parasimpatiche (figura 2).
Emissione: a livello periferico l’orgasmo è attivato dal simpatico (T12-L2), che induce l’emissione dei secreti dalle vescichette seminali nell’uretra posteriore e la chiusura serrata del collo vescicale, per impedire la risalita verso la vescica dell’eiaculato (21). Il contributo alla composizione dell’eiaculato è dato per il 50-80% dalle vescichette seminali, per il 15-30% dalla prostata, per il 5-10% dalle ghiandole bulbo-uretrali e per meno dell’1% dalla componente spermatozoaria proveniente dal testicolo.
Espulsione: consiste nell’eiezione del liquido seminale dal meato uretrale. Avviene grazie alla contrazione ritmica dei muscoli striati pelvici oltre che dei muscoli ischio-cavernoso e bulbo-cavernoso (21). Lo sfintere uretrale è aperto. Tutto questo processo è sotto il controllo spinale, ma non si conosce l’esatto meccanismo che ne provoca l’innesco.
Controllo centrale dell’eiaculazione: le aree coinvolte sono numerose. I principali neurotrasmettitori coinvolti in tali aree sono la serotonina (effetto inibitorio) e la dopamina (effetto facilitatorio).
Controllo periferico dell’eiaculazione: le vie periferiche coinvolte nell’orgasmo sono il simpatico (T12-L1) e il parasimpatico sacrale, che induce la secrezione a livello prostatico e delle vescichette seminali, già durante l’attività sessuale e prima dell’avvio della fase orgasmica. I motoneuroni che soprassiedono all’eiaculazione sono locati nel midollo spinale nel nucleo di Onufe; le fibre terminali raggiungono la muscolatura pelvica e lo sfintere uretrale esterno tramite i nervi pudendi (figura 2).
Controllo ormonale dell’eiaculazione: gli ormoni possono influenzare il meccanismo fisiologico dell’eiaculazione. Il volume dell’eiaculato è androgeno-dipendente e risulta ridotto in pazienti con deficit di androgeni. Inoltre, il testosterone è in grado di modificare i tempi dell’eiaculazione e la funzione dei muscoli coinvolti nel meccanismo eiaculatorio. Gli estrogeni modulano la contrattilità dell’epididimo.
BIBLIOGRAFIA
- Masters WH, Johnson VE. Human sexual response. 1st Ed. Little, Brown, & Co, Boston, 1966: 1-366.
- Kaplan HS. The psychology of the sexual response. In: Disorders of sexual desire. 1st Ed. Balliere Tindall, London, 1979.
- Bancroft J. The biological basis of human sexuality. In: Human sexuality and its problems. 2nd Ed. Churchill Livingston, 1989: 12-127.
- Zirilli L, Balestrieri A, Madeo B, et al. L’endocrinologia del desiderio. Aggiornamento Medico 2005, 29: 20-4.
- Zirilli L, Rochira V, Granata ARM, Carani C. Fisiologia del desiderio sessuale. In: Sessuologia Medica. Trattato di psicosessuologia e medicina della sessualità. Jannini EA, Lenzi A, Maggi M (Eds), Elsevier Masson Editrice, Milano, Italia, 2007: 100-5.
- Carani, Rochira V, Granata ARM. Sexuality and erectile dysfunction. In: Wass JAH, Shalet SM (Eds). Oxford Textbook of Endocrinology and Diabetes, 2nd Ed. Oxford University Press, 2011: 1449-58.
- Anatomy of the penis. In: http://www.urology-textbook.com/penisanatomy.html.
- Bancroft J. The endocrinology of sexual arousal. J Endocrinol 2005, 186: 411–27.
- De Mola, Sanguanini A, Rochira V, et al. Erezioni correlate al sonno: fisiologia, tecniche di indagine e loro ruolo nella valutazione del paziente con deficit erettivo. GIMSeR 2005, 12: 174-83.
- Carani C, Rochira V, Faustini-Fustini M, et al. Role of estrogen in male sexual behavior: insights from the natural model of aromatase deficiency. Clin Endocrinol (Oxf) 1999, 51: 517-24.
- Rochira V, Scaltriti S, Zirilli L, Carani C. Il ruolo degli estrogeni nel maschio. Caleidoscopio Italiano 2008, 216: 1-94.
- Corona G, Isidori AM, Aversa A, et al. Endocrinologic control of men's sexual desire and arousal/erection. J Sex Med 2016, 13: 317-37.
- Rochira V, Zirilli L, Madeo B, et al. Sex steroids and sexual desire mechanism. J Endocrinol Invest 2003, 26 (Suppl 3): 29-36.
- Corona G, Isidori AM, Buvat J, et al. Testosterone supplementation and sexual function: a meta-analysis study. J Sex Med 2014, 11: 1577-92.
- Granata AMR, Rochira V, Lerchl A, et al. Relationship between sleep-related erections and testosterone levels in man. J Androl 1997, 18: 522-7.
- Carani C, Granata ARM, Bancroft J, Marrama P. The effects of testosterone replacement on nocturnal penile tumescence and rigidity and erectile response to visual erotic stimuli in hypogonadal men. Psychoneuroendocrinology 1995, 20: 743-53.
- Raijfer J, Aronson WJ, Bush PA, et al. Nitric oxide as a mediator of the corpus cavernosum in response to nonadrenergic, noncholinergic neurotransmission. N Engl J Med 1992, 326: 90–4.
- Andersson KE. Mechanisms of penile erection and basis for pharmacological treatment of erectile dysfunction. Pharmacol Rev 2011, 63: 811-59.
- Park MG, Yeo JK, Cho DY, et al. The efficacy of combination treatment with injectable testosterone undecanoate and daily tadalafil for erectile dysfunction with testosterone deficiency syndrome. J Sex Med 2015, 12: 966-74.
- Rochira V, Balestrieri A, Madeo B, et al. Sildenafil improves sleep-related erections in hypogonadal men: evidence from a randomized, placebo-controlled, crossover study of a synergic role for both testosterone and sildenafil on penile erections. J Androl 2006, 27: 165-75.
- Alwaal A, Breyer BN, Lue TF. Normal male sexual function: emphasis on orgasm and ejaculation. Fertil Steril 2015, 104: 1051-60.
- Holstege G, Georgiadis JR, Paans AM, et al. Brain activation during human ejaculation. J Neurosci 2003, 23: 9185–93.
Fisiologia della sessualità femminile
Elisa Maseroli, Sarah Cipriani, Linda Vignozzi
SOD complessa di Andrologia, Endocrinologia Femminile e Incongruenza di Genere, Dipartimento di Scienze Biomediche, Sperimentali e Cliniche “Mario Serio”, Università degli Studi di Firenze
(aggiornato al 15 novembre 2021)
L’Organizzazione Mondiale della Sanità definisce la salute sessuale come “uno stato di benessere fisico, emozionale, mentale e sociale in relazione alla sessualità; non è semplicemente l’assenza di malattia, disfunzione o infermità. Essa richiede un approccio positivo e rispettoso […] e prevede la possibilità di accedere a esperienze sessuali sicure e piacevoli, libere da ogni forma di coercizione, discriminazione e violenza” (1). Al centro della salute sessuale non vi è, quindi, solo il concetto di integrità anatomo-funzionale degli organi sessuali, ma anche e soprattutto la soddisfazione sessuale dell’individuo dal punto di vista fisico, emotivo e sociale. A questo proposito, il benessere sessuale è stato recentemente riconosciuto anche nelle donne non solo come una componente importante della salute generale, ma anche come un diritto fondamentale (2).
Quella dedicata alle donne rappresenta la parte più moderna della sessuologia, e, da un certo punto di vista, è ancora un campo di frontiera; limiti oggettivi, sociali e culturali sono stati, infatti, responsabili di un ritardo nell’interesse scientifico verso lo studio della sessualità femminile (3). Inoltre, il ruolo preponderante che l’elemento psico-relazionale riveste nel comportamento sessuale femminile, oltre a complicare la comprensione dei suoi meccanismi fisiopatologici e a rendere indispensabile un approccio di tipo multi-dimensionale, ha portato per molto tempo a una scarsità di dati provenienti dalla ricerca di base (3). Infine, l’inadeguata sensibilizzazione al tema da parte di molti professionisti sanitari e la scarsa consapevolezza delle pazienti stesse riguardo ai sintomi della sfera sessuale, influenzata dal contesto sociale, etnico e religioso, contribuiscono a rendere la sessualità femminile e le sue problematiche un ambito ancora poco studiato (4).
Le nostre conoscenze di fisiologia ci permettono senz’altro di affermare che la sessualità femminile è un processo complesso, in cui i meccanismi psicologici, inter-personali e socio-culturali da un lato, e quelli organici (ormonali, vascolari, nervosi, …) dall’altro risultano strettamente correlati e inter-dipendenti (5).
Modelli teorici della risposta sessuale femminile
Sebbene rappresentino degli schemi assai semplificativi, i cosiddetti “modelli della risposta sessuale femminile” possono fornirci un quadro di riferimento. Uno dei primi è quello teorizzato da Masters e Johnson negli anni Sessanta del Novecento e rivisitato negli anni Settanta da Helen Kaplan, che si applica a entrambi i sessi (6,7). Secondo questo modello, basato per lo più sulle modificazioni che avvengono a livello genitale, la risposta sessuale progredisce in modo prevedibile e lineare dal desiderio, all’eccitazione, al plateau, all’orgasmo, fino alla risoluzione.
Nel 2000, Rosemary Basson ha proposto un modello alternativo, ciclico, di risposta sessuale femminile (8). La sua principale novità consiste nel fatto che, nella donna, il desiderio o la fantasia erotica non rappresentano sempre il punto di partenza per l’attività sessuale, ma possono fare seguito a sensazioni di intimità emotiva, che la portano a ricercare la stimolazione sessuale o ad essere più ricettiva a quella avviata dal partner; si parla cioè di desiderio responsivo, contrapposto a quello spontaneo (8,9). Il modello ciclico ha inoltre introdotto il concetto che il confine tra desiderio ed eccitazione può essere labile, tanto che per molte donne i due aspetti sono difficili da distinguere (9). Un recente filone di ricerca è in accordo con questa visione, tanto che, nell’ultima edizione del DSM (Manuale diagnostico e statistico dei disturbi mentali), edito dall’Associazione degli Psichiatri Americani, il disturbo dell’interesse e dell’eccitazione sessuale femminile sono stati accumunati in un’unica entità diagnostica (10). Infine, il modello ciclico ha evidenziato per la prima volta l’importanza della soddisfazione, un concetto che supera la semplice integrità della funzione sessuale e che, nella donna in particolare, è strettamente legato agli esiti emozionali e relazionali oltre che fisici (11).
Tutti i modelli proposti hanno i loro sostenitori e detrattori, e possono adattarsi più o meno efficacemente alle diverse esperienze individuali: è difficile, infatti, pensare di schematizzare la risposta sessuale in maniera universale. Il dibattito sull’adeguatezza e l’applicabilità di questi modelli, in parte legati a interpretazioni di tipo psicologico, non deve comunque farci dimenticare che i meccanismi di base che regolano la risposta sessuale femminile sono fondamentalmente di natura organica (12).
Il desiderio sessuale femminile
Il desiderio sessuale è uno stato personale che determina la componente appetitiva del comportamento sessuale, la quale origina a livello intra-psichico in forma di pensieri, immaginazioni e fantasie. Levine (13) lo divide in tre dimensioni fondamentali:
- la pulsione sessuale (sexual drive), che descrive i determinanti biologici;
- la motivazione sessuale (sexual motivation), cioè la componente psico-relazionale che guida l’approccio al comportamento sessuale;
- l’interesse verso la sessualità (sexual wish), cioè la dimensione culturale che media l’espressione del desiderio.
Nel sesso femminile, i parametri extra-biologici assumono un ruolo importante. È stato, infatti, riportato che la motivazione della donna ad avere un’esperienza sessuale è determinata spesso dalla ricerca di gratificazioni e vantaggi non strettamente sessuali, come il bisogno di intimità, di tenerezza, di apprezzamento; o ancora, da fattori strumentali, come la volontà di mantenere la tranquillità nella coppia e nella famiglia, di ottenere vantaggi o risposte affermative a richieste diverse, di evitare la collera o l’irritazione del partner (9).
Gli stimoli psichici (memorie e fantasie) e sensoriali (visivi, uditivi, olfattivi), questi ultimi veicolati verso i centri superiori tramite il corno dorsale del midollo spinale e le fibre afferenti vagali (14), sono responsabili dell’avvio dell’attività sessuale. Studi di neuroimaging funzionale hanno evidenziato una sequenza dinamica di attivazione di numerose aree cerebrali legate al desiderio, tra cui insula, ipotalamo, striato ventrale, area ventrale tegmentale, amigdala, talamo, ippocampo, e alcune aree limbiche e corticali (in particolare il cingolo, la corteccia pre-frontale e somato-sensoriale) (15). È stato ipotizzato che l’ipotalamo medi il controllo autonomo ed endocrino della risposta sessuale, che l’amigdala sia attivata dagli stimoli sensoriali e partecipi alla valutazione del contenuto emozionale degli stessi, che l’insula e la corteccia somato-sensoriale elaborino la percezione della risposta comportamentale, e che il cingolo e l’area pre-frontale giochino un ruolo nell’attivare la risposta eccitatoria finalizzata al piacere (16). Un interessante studio di Risonanza Magnetica funzionale, che ha confrontato donne con disturbo da desiderio sessuale ipoattivo (HSDD) e donne con desiderio conservato, ha evidenziato come, in seguito a stimoli visivi erotici, i soggetti con HSDD presentassero una maggiore attivazione del giro frontale mediale e inferiore destro e del putamen, suggerendo che un’eccessiva attenzione rivolta verso le risposte del proprio corpo possa influenzare negativamente il desiderio e la responsività agli stimoli sessuali (17).
Dal punto di vista neurobiologico, si pensa che il desiderio sia regolato positivamente da dopamina e melano-cortina, mentre la serotonina, gli oppioidi e i cannabinoidi endogeni rappresenterebbero segnali di tipo inibitorio (12). Per quanto riguarda gli steroidi sessuali, è stata suggerita un’azione sinergica di estrogeni e testosterone nel promuovere la libido nella donna. In particolare, è stato dimostrato un aumento del desiderio durante la fase follicolare e ovulatoria, a suggerire un ruolo stimolatorio degli estrogeni, con finalità riproduttive; d’altra parte, non sono state riscontrate relazioni significative fra livelli estrogenici e fluttuazioni del desiderio durante il ciclo (18). Sebbene vi siano prove coerenti dell’efficacia delle terapie a base di testosterone nel trattamento dell’HSDD, il ruolo degli androgeni nel modulare positivamente il desiderio sessuale in maniera indipendente è tuttora controverso (19). Tuttavia, una recente revisione sistematica e meta-analisi di studi controllati randomizzati, che include oltre 8400 donne, ha mostrato che, sia rispetto a placebo che a un comparatore (es. estrogeni, con o senza progestinico), la terapia con testosterone in donne in post-menopausa migliora significativamente la funzione sessuale, compresi la frequenza di eventi sessuali soddisfacenti, il piacere, l’eccitazione, l’orgasmo e il desiderio (20). A conferma di tali dati, un recente studio-pilota italiano, condotto su 81 donne con disfunzione sessuale, ha riportato un miglioramento significativo, dopo 6 mesi di terapia trans-dermica con testosterone in gel, nel dominio del desiderio valutato al test FSFI (Female Sexual Function Index), oltre ad un miglioramento della vascolarizzazione a livello clitorideo (21). Infine, queste osservazioni sembrano trovare conferma anche in studi pre-clinici condotti su ratte ovariectomizzate: in questo modello animale, considerato il migliore per lo studio della modulazione della risposta sessuale femminile da parte di ormoni e farmaci, il trattamento con diidrotestosterone (androgeno non aromatizzabile) è capace di stimolare una sequenza di comportamenti appetitivi indipendentemente da eventi riproduttivi/copulatori, a supporto di un ruolo indipendente degli androgeni nella facilitazione del desiderio sessuale femminile (22).
L’eccitazione femminile e la lubrificazione vaginale
Secondo molto autori, l’eccitazione sessuale può essere classificata in termini soggettivi (elaborazione cognitiva di uno stimolo vissuto come piacevole) e oggettivi (componente periferica, genitale ed extra-genitale), e nel sesso femminile le due non necessariamente coesistono (23). I cambiamenti che caratterizzano l’eccitazione a livello genitale sono mediati direttamente dai centri spinali: le fibre pre-gangliari simpatiche (originate dai nuclei T11-L2) e para-simpatiche (da S2-S4) lavorano in modo complementare nell’elaborare la risposta eccitatoria (16).
La lubrificazione vaginale costituisce la principale componente oggettiva genitale dell’eccitazione ed è la conseguenza dell’iperafflusso sanguigno. In condizioni basali, l’attivazione delle terminazioni nervose adrenergiche simpatiche mantiene contratta la componente arteriolare del micro-circolo vaginale; vi è un modesto passaggio di trasudato, che risulta sufficiente solo a umidificare la vagina. Nella fase di eccitazione, il tono simpatico centrale si riduce, e VIP (polipeptide vasoattivo intestinale) ed NO (ossido nitrico), rilasciati dalle fibre NANC (non adrenergiche - non colinergiche), favoriscono il rilassamento della muscolatura liscia vascolare e non vascolare del clitoride e della vagina, determinando così un incremento del flusso (24). Studi in modelli animali hanno evidenziato che la via NO/cGMP (guanosin-monofosfato ciclico) rappresenta uno dei principali meccanismi nella modulazione del rilasciamento della cellula muscolare liscia dei vasi vaginali e clitoridei, proprio come avviene nei corpi cavernosi penieni (25). Il trasudato supera quindi la capacità di riassorbimento e si riversa nella cavità vaginale, rendendo possibile la lubrificazione; è ancora controverso l’eventuale, minimo contributo della secrezione mucosa delle ghiandole di Bartolino e di Skene. Il clitoride e i bulbi del vestibolo sono le strutture che maggiormente aumentano di volume durante l’eccitazione, ma anche le grandi labbra si rigonfiano grazie all’aumentato flusso ematico, e la loro sensibilità agli stimoli tattili incrementa; l’uretra va incontro ad allungamento e l’utero si contrae (24).
L’orgasmo femminile
Nella sua definizione più semplice, l’orgasmo rappresenta il culmine dell’eccitazione sessuale. L’orgasmo femminile è descrivibile come “la transitoria sensazione di picco di intensità del piacere, capace di alterare lo stato di coscienza, per lo più accompagnata da involontarie contrazioni ritmiche della muscolatura striata del pavimento pelvico, della muscolatura uterina e anale, che risolve la vaso-congestione indotta dall’eccitazione sessuale, inducendo solitamente benessere e soddisfazione” (26). Oltre alla contrazione muscolare, tra le altre manifestazioni somatiche vi sono sudorazione, tachicardia, aumento della pressione arteriosa, tachipnea, arrossamento cutaneo (27).
Gli studi di neuroimaging funzionale non sono concordi nel definire le aree del cervello che si attivano durante l’orgasmo: alcuni autori hanno chiamato in causa il cervelletto (28), altri, nel sesso femminile in particolare, il cingolo anteriore, il nucleo para-ventricolare dell’ipotalamo e il nucleo accumbens (29).
La dopamina è il neurotrasmettitore principe nel promuovere la risposta orgasmica, e determina l’attivazione di un tipico circuito cerebrale di ricompensa (30). Secondo quello che è stato definito “il paradosso dell’orgasmo femminile”, nonostante il clitoride sia il più importante organo sensoriale genitale nella donna e quindi il più coinvolto nel raggiungimento dell’orgasmo, esso non è situato in una posizione strategica per essere sufficientemente stimolato durante il rapporto coitale. Di conseguenza, sembra altamente improbabile che l’orgasmo nella donna abbia la stessa funzione procreativa della contro-parte maschile (31). Inoltre, non vi sono evidenze che supportino in maniera conclusiva l’ipotesi che le contrazioni uterine dell’orgasmo facilitino il trasporto degli spermatozoi verso le tube (32). Questi concetti si inseriscono nel più ampio dibattito sulle tipologie dell’orgasmo femminile, storicamente distinto in quello raggiunto tramite la stimolazione del clitoride e quello che avviene durante il coito con la penetrazione vaginale, per lungo tempo considerato l’orgasmo più maturo e “nobile” in quanto legato alla riproduzione, e di cui in seguito è stata addirittura negata l’esistenza. In realtà, l’idea che l’orgasmo sia legato necessariamente a specifiche aree genitali è fuorviante, dal momento che può essere indotto anche dalla stimolazione di altre aree, erogene e non, dalla somministrazione di farmaci, da stimoli visivi e così via (30). Ad ogni modo, nonostante la sovrapposizione anatomo-fisiologica tra clitoride, uretra e parete vaginale anteriore, vi sono ad oggi numerose evidenze a sostegno dell’esistenza di un orgasmo vaginale, almeno parzialmente distinto da quello clitorideo (33). A questo proposito, notevole interesse è stato rivolto allo studio di una zona storicamente ritenuta di grande potenzialità erogena, il punto di Gräfenberg o “punto G”. Secondo alcuni autori, non si tratterebbe tanto di una struttura anatomica, bensì di un’entità funzionale particolarmente sensibile, denominata complesso clito-uretro-vaginale (34).
La grande variabilità individuale che caratterizza l’orgasmo femminile non riguarda soltanto i meccanismi che lo possono innescare, ma anche le sue caratteristiche di durata, intensità e ripetibilità. In particolare, la fase dell’orgasmo si può ripetere, non essendo condizionata dal periodo di refrattarietà tipico del maschio (orgasmi multipli); altre donne fanno esperienza di un pattern caratterizzato da oscillazioni dell’eccitazione che possono o meno giungere a un plateau, ma non all’orgasmo vero e proprio, senza che questo determini, per altro, una riduzione della soddisfazione sessuale (27). La natura del fluido emesso da alcuni soggetti durante l’orgasmo, in quantità estremamente variabile (fenomeno detto “squirting”), non è stata ancora chiarita; secondo alcuni autori si tratta per lo più di una perdita involontaria di urina (35), mentre alla base dell’eiaculazione femminile vera e propria vi sarebbe una secrezione simil-prostatica emessa dalle ghiandole di Skene (36).
Bibliografia
- WHO. Defining sexual health: report of a technical consultation on sexual health. World Health Organization, Geneva, Switzerland, 2006.
- Gülmezoglu M, et al. The WHO reproductive health library: a Cochrane window on sexual and reproductive health. Cochrane Database Syst Rev 2013, 10: ED000070.
- D’Armiento M, et al. Il ritardo scientifico nell’indagare la sessualità femminile. In: Jannini EA, Lenzi A, Maggi M. Sessuologia medica. Trattato di psicosessuologia e medicina della sessualità, Elsevier Masson, Milano, Italia, 2007.
- Maseroli E, et al. Bringing the body of the iceberg to the surface: the Female Sexual Dysfunction Index-6 (FSDI-6) in the screening of female sexual dysfunction. J Endocrinol Invest 2016, 39: 401-9.
- Thomas HN, Thurston RC. A biopsychosocial approach to women's sexual function and dysfunction at midlife: a narrative review. Maturitas 2016, 87: 49-60.
- Masters WH, Johnson VE. Human sexual response. Little, Brown & Co, Boston, 1966.
- Kaplan HS. Disorders of sexual desire. Simon and Schuster, 1979.
- Basson R. The female sexual response: a different model. J Sex Marital Ther 2000, 26: 51-65.
- Carvalheira AA, et al. Women’s motivations for sex: Exploring the diagnostic and statistical manual, Fourth Edition. Text Revision criteria for hypoactive sexual desire and female sexual arousal disorders. J Sex Med 2010, 7: 1454-63.
- American Psychiatric Association. DSM-5: Diagnostic and Statistical Manual for Mental Disorders, 5th ed American Psychiatric Press, USA, 2013.
- Dundon CM, Rellini AH. More than sexual function: predictors of sexual satisfaction in a sample of women age 40–70. J Sex Med 2010, 7: 896–904.
- Kingsberg SA, et al. The female sexual response: current models, neurobiological underpinnings and agents currently approved or under investigation for the treatment of hypoactive sexual desire disorder. CNS Drugs 2015, 29: 915-33.
- Levine S. The nature of sexual desire: a clinician’s perspective. Arch Sex Behav 2003, 32: 279–85.
- Schober JM, Pfaff D. The neurophysiology of sexual arousal. Best Pract Res Clin Endocrinol Metab 2007, 21: 445-61.
- Cacioppo S, et al. The common neural bases between sexual desire and love: a multilevel kernel density fMRI analysis. J Sex Med 2012, 9: 1048–54.
- Sinisi AA, et al. Fisiologia della risposta sessuale. In: Jannini EA, Lenzi A, Maggi M. Sessuologia medica. Trattato di psicosessuologia e medicina della sessualità. Elsevier Masson, Milano, Italia, 2007.
- Arnow BA, et al. Women with hypoactive sexual desire disorder compared to normal females: a functional magnetic resonance imaging study. Neuroscience 2009, 158: 484-502.
- Wilcox AJ, et al. On the frequency of intercourse around ovulation: evidence for biological influences. Hum Reprod 2004, 19: 1539-43.
- Cappelletti M, Wallen K. Increasing women's sexual desire: the comparative effectiveness of estrogens and androgens. Horm Behav 2016, 78: 178-93.
- Islam RM, Bell RJ, Green S, et al. Safety and efficacy of testosterone for women: a systematic review and meta-analysis of randomised controlled trial data. Lancet Diabetes Endocrinol 2019, 7: 754-66.
- Cipriani S, Maseroli E, Di Stasi V, et al. Effects of testosterone treatment on clitoral haemodynamics in women with sexual dysfunction. J Endocrinol Invest 2021, 44: 2765-76.
- Maseroli E, Santangelo A, Lara-Fontes B, et al. The non-aromatizable androgen dihydrotestosterone (DHT) facilitates sexual behavior in ovariectomized female rats primed with estradiol. Psychoneuroendocrinology 2020, 115: 104606.
- Salonia A, et al. Physiology of women’s sexual function: basic knowledge and new findings. J Sex Med 2010, 7: 2637-60.
- Traish AM, et al. Biochemical factors modulating female genital sexual arousal physiology. J Sex Med 2010, 7: 2925-46.
- Park JK, et al. Nitric oxide-cyclic GMP signaling pathway in the regulation of rabbit clitoral cavernosum tone. Exp Biol Med 2002, 227: 1022–30.
- Meston CM, et al. Women’s orgasm. In: Lue TE, Basson R, Rosen R, et al, Eds. Sexual medicine - sexual dysfunctions in men and women. Paris: Health Publications Editions 21; 2004: 783–850.
- Pirozzi Farina F, et al. Fisiologia dell’orgasmo femminile. In: Jannini EA, Lenzi A, Maggi M. Sessuologia medica. Trattato di psicosessuologia e medicina della sessualità. Elsevier Masson, Milano, Italia, 2007.
- Georgiadis JR. Exposing orgasm in the brain: a critical eye. Sex Relat Ther 2011, 26: 342–55.
- Komisaruk BR, Whipple B. Functional MRI of the brain during orgasm in women. Annu Rev Sex Res 2005, 16: 62–86.
- Levin RJ. The pharmacology of the human female orgasm - its biological and physiological backgrounds. Pharmacol Biochem Behav 2014, 121: 62-70.
- Georgiadis JR, Kringelbach ML. The human sexual response cycle: brain imaging evidence linking sex to other pleasures. Prog Neurobiol 2012, 98: 49-81.
- Levin RJ. The human female orgasm. A critical evaluation of its proposed reproductive functions. Sex Relat Ther 2011, 26: 301–14.
- Jannini EA, et al. Female orgasm(s): one, two, several. J Sex Med 2012, 9: 956–65.
- Jannini EA, et al. Beyond the G-spot: clitourethrovaginal complex anatomy in female orgasm. Nat Rev Urol 2014, 11: 531-8.
- Salama S, et al. Nature and origin of "squirting" in female sexuality. J Sex Med 2015, 12: 661-6.
- Rubio-Casillas A, Jannini EA. New insights from one case of female ejaculation. J Sex Med 2011, 8: 3500-4.
Definizione, classificazione ed epidemiologia della disfunzione erettile
Andrea Delbarba1 & Paolo Facondo2
1SSVD Medicina ad Indirizzo Endocrino Metabolico, ASST Spedali Civili di Brescia
2Università degli Studi di Brescia, G-AME
(aggiornato al 30 agosto 2021)
DEFINIZIONE E CLASSIFICAZIONE
Per disfunzione erettile (DE) si intende la persistente o ricorrente incapacità a raggiungere e/o mantenere un’adeguata erezione utile per portare a termine un rapporto sessuale soddisfacente (1).
Dal punto di vista eziologico, la DE viene tradizionalmente classificata come dipendente da cause organiche, psicologiche, relazionali o dalla loro co-presenza (2). Tale classificazione, benché utile sul piano didattico, non trova riscontro nella pratica clinica, in quanto la DE va considerata come un disturbo multi-dimensionale – multi-fattoriale (di tipo psico-neuro-endocrino-vascolare), secondaria a una generale o graduale perturbazione di tutte le componenti della risposta erettile (3,4). Sebbene l’alterazione anche di un singolo fattore possa rappresentare il primum movens della DE, nel tempo anche le altre componenti verranno coinvolte, con effetti negativi su qualità di vita, relazioni inter-personali e umore (3).
EPIDEMIOLOGIA
La prevalenza della DE varia dal 14% al 48%, con tassi maggiori negli Stati Uniti e nel Sud Est Asiatico rispetto all’Europa (5,6). L'incidenza invece varia da 4 a 66 casi/1000/anno ed è strettamente legata alle malattie cardio-vascolari (CV) e ai suoi principali fattori di rischio, quali fumo, diabete, ipertensione e obesità (6).
Rivolgendo invece lo sguardo alla popolazione italiana, il principale studio epidemiologico disponibile riporta una prevalenza complessiva di DE del 12.8%, con un’ampia differenza in base all’età anagrafica (2% a 18-30 anni e 48% dopo i 70 anni) (7). Questi dati sono stati nuovamente confermati da una più recente casistica, che evidenzia una prevalenza del sintomo in ulteriore aumento (8). Considerando l’intera popolazione italiana, possiamo pertanto stimare una prevalenza di circa 3 milioni di casi (7).
DISFUNZIONE ERETTILE COME PREDITTORE DI EVENTI CARDIO-VASCOLARI
In letteratura è stata evidenziata una stretta relazione tra l’insorgenza di DE e la successiva comparsa di malattie CV, dato che denota come la componente vascolare giochi spesso un ruolo determinante, in parte trascurato in passato (6). Nello specifico è stato osservato che, in media, la DE compare circa 3 anni prima di un evento CV e che la presenza di DE aumenta del 25% il rischio di sviluppare un evento CV (9,10). In particolare, la presenza di un danno arterioso penieno (valutato e diagnosticato con eco-doppler penieno) raddoppia il rischio di andare incontro a un evento CV, in particolar modo nei soggetti giovani e a basso rischio CV (11,12). L’ipotesi fisiopatologica alla base di questa evidente associazione (“ipotesi del calibro delle arterie”) ritiene che l'esposizione a fattori di rischio CV comuni (ipertensione, obesità, fumo, ecc) comporti un progressivo e sistemico restringimento vascolare su base arteriosclerotica, che nelle arterie peniene, di calibro inferiore, risulta anticipato rispetto ai vasi coronarici o sovra-aortici (9).
La presenza di DE e, in particolare, di un danno vascolare all’eco-doppler penieno (valutabile sia in condizioni basali che dinamiche) può dunque essere considerato un importante marcatore predittivo di eventi CV, sia nei giovani adulti che in quei pazienti che senza considerare la presenza di DE verrebbero classificati a basso rischio CV sulla base dei soli fattori classici di rischio CV (13-16).
FATTORI DI RISCHIO-CAUSE DI DISFUNZIONE ERETTILE
Le componenti implicate nella DE sono 3: organica, relazionale e intra-psichica.
| Fattori di rischio per DE | ||
| Componente organica | Fattori modificabil | Fumo Alcool Obesità - Sindrome metabolica Sedentarietà Farmaci |
| Fattori non modificabili | Diabete mellito Malattia CV Patologia neurologica Traumi - Interventi pelvici Insufficienza renale Epatopatie Ipogonadismo Condizioni urologiche (LUTS) Cause anatomiche |
|
| Componente relazionale | ||
| Componente intra-psichica | Stress Educazione Aspettative Credenze e valori Interazione Ansia Disturbi mentali |
|
Componente organica
Nell’ambito della componente organica è possibile distinguere tra fattori di rischio modificabili e non modificabili per DE.
I principali fattori di rischio modificabili sono:
- Fumo di sigaretta: diverse meta-analisi hanno dimostrato una stretta associazione tra la comparsa di DE e la durata-quantità dell’abitudine al fumo di sigaretta (17). In particolare, il consumo di oltre 10 sigarette/die aumenta il rischio di DE di circa il 20%, in modo tempo-dipendente (17).
- Consumo di alcool: un consumo moderato di alcool sembra avere un ruolo protettivo sull'incidenza di DE, mentre l’abuso cronico (> 6 drink/die) ha un effetto deleterio sulla sessualità, sia attraverso meccanismi diretti che indiretti quali eventi CV, epatopatia e malnutrizione (18).
- Obesità - Sindrome Metabolica: l’obesità e la sindrome metabolica aumentano il rischio di sviluppare DE, sia con meccanismi diretti (l’obesità viscerale, indipendentemente dalla presenza di comorbilità associate, è un fattore di rischio indipendente di DE), sia attraverso le sue principali comorbilità, quali malattie CV, diabete mellito, ipertensione e ipogonadismo (13,19-21).
- Sedentarietà: è stato dimostrato come un'attività fisica moderata di 30 minuti/die riduca del 43-60% il rischio di DE (22).
- Farmaci: diverse classi di farmaci sono state associate al riscontro o al peggioramento di DE, in particolare anti-ipertensivi, anti-depressivi, anti-psicotici, anti-androgeni e droghe d’abuso (6,23). In ogni modo, l’associazione tra alcuni di questi farmaci (in particolare gli anti-ipertensivi) e la DE non è sempre chiara da stabilire nè supportata da evidenze concordanti (24).
I principali fattori di rischio non modificabili sono:
- Diabete mellito (DM): la prevalenza di DE in pazienti con DM (in particolare di tipo 2) è correlata con la durata di malattia, il compenso glico-metabolico, il grado di obesità e la presenza di complicanze micro- e macro-vascolari (6,25). Nel dettaglio, una meta-analisi ha osservato che la prevalenza di DE è del 52.5-57.7% nei pazienti con DM non specificato, del 37.5% nei pazienti con DM tipo 1 e del 66.3% nei pazienti con DM tipo 2 (26). L’incidenza di DE è invece di 68 casi per 1000 soggetti/anno, con tasso maggiore nei pazienti affetti da DM2 rispetto al DM1 (27-29). Inoltre, non solo il diabete conclamato, ma anche alterazioni pre-cliniche del metabolismo glucidico (quali alterata glicemia a digiuno) possono associarsi a DE (30).
- Malattia CV: la presenza di cardiopatia ischemica, ipertensione arteriosa, livelli elevati di colesterolo totale e bassi di HDL sono fortemente correlati allo sviluppo di DE (6). Un soggetto con patologia CV presenta un rischio più che raddoppiato di sviluppare DE (6,13).
- Patologia neurologica: le più frequentemente implicate nel determinare DE (a prevalente componente neurogena) sono sclerosi multipla (nel 50-80% dei casi si associa a DE), lesioni midollari (traumatiche, infettive, ecc), patologie degenerative e neuropatie periferiche (6,31,32).
- Traumi-Interventi sulla pelvi: i traumi pelvici, la chirurgia pelvica e la radioterapia pelvica spesso provocano DE per le lesioni vascolari e anatomiche che determinano (6). L’intervento di prostatectomia radicale è la causa più frequente di DE post-chirurgica (6). Tuttavia, l’introduzione di tecniche di chirurgia e radioterapia più conservative (chirurgia “nerve sparing”, brachiterapia) ha permesso di ridurre il rischio di DE post-intervento, sebbene con risultati variabili (33).
- Insufficienza renale ed epatopatie: nei soggetti affetti da insufficienza renale il riscontro di DE varia nelle diverse casistiche dal 20 al 60% e ha eziologia multi-fattoriale (tra le cause più probabili vi sono la neuropatia autonomica, la riduzione del testosterone plasmatico, l’iperprolattinemia, il danno vascolare e l'utilizzo di farmaci) (6). Nei pazienti affetti da epatopatie croniche, il riscontro di DE varia dal 25 al 75%, soprattutto se l’eziologia è l’abuso alcolico (6).
- Ipogonadismo: il testosterone gioca un ruolo chiave nella regolazione della funzione sessuale maschile, agendo sia a livello centrale che a livello periferico (34). Sia l’ipogonadismo conclamato (primitivo e centrale) che quello ad insorgenza tardiva (ipogonadismo late-onset), sono coinvolti indipendentemente nella genesi della DE (5). Inoltre, l’ipogonadismo funzionale (late-onset) è strettamente legato alla co-presenza di comorbilità, quali obesità e DM (34).
- Condizioni urologiche: è stata documentata un’associazione del DE con sintomi delle basse vie urinarie (LUTS) e ipertrofia prostatica benigna (IPB) (35). Il meccanismo patogenetico è verosimilmente da ricondurre alla presenza di fattori di rischio comuni (sia per DE sia per LUTS), quali obesità, sindrome metabolica, DM e disfunzione vascolare (35).
- Cause anatomiche: condizioni di alterazioni anatomiche peniene (ipospadia, epispadia, micro-pene, fimosi, malattia di Peyronie) si possono associare a DE (23).
Componente relazionale
La componente relazionale può giocare un ruolo determinante nella patogenesi della DE (36), non solo come fattore scatenante ma anche come aggravante. Qualsiasi disfunzione sessuale in un membro della coppia si ripercuote infatti sulla salute sessuale e sulla vita di coppia, causando disagio e sofferenza nel paziente e nel partner (36). La sessualità deve essere infatti considerata come elemento diadico, inteso come scambio reciproco di feed-back positivi e negativi, che possono incidere in modo sostanziale sul benessere individuale e di coppia. Attraverso l’utilizzo della Scala 2 del SIEDY (vedi in seguito) è possibile identificare e quantificare la componente relazionale della DE, indipendentemente dagli altri fattori.
Componente intra-psichica
Livelli elevati di stress, educazione restrittiva, aspettative irrealistiche, modalità tipiche di interazione sessuale, credenze e valori (che possono essere il risultato di apprendimenti culturali e di esperienze più o meno positive nei confronti del sesso) possono essere considerati, dal punto di vista psicologico, fattori predisponenti, precipitanti e/o di mantenimento della DE e quindi causa della stessa (36). In particolare, l’ansia è considerata un fattore chiave nella compromissione dell’eccitazione sessuale, dal momento che può costituire un elemento distraente, minando la fiducia in sé stessi e riducendo la frequenza dei rapporti (37). Tuttavia, non solo i disturbi d’ansia, ma tutte le patologie psichiatriche possono essere alla base di una perturbazione della sessualità maschile. Circa il 6% dei pazienti con storia di disturbo mentale presenta infatti una qualche forma di DE (38). Non da ultimo anche il percorso della fecondazione assistita, probabilmente per l’alto stress psicologico cui è sottoposta la coppia, può essere responsabile dell’insorgenza di DE, con tassi che raggiungono fino al 50% dei soggetti (15,16).
BIBLIOGRAFIA
- McCabe MP, Sharlip ID, Atalla E, et al. Definitions of sexual dysfunctions in women and men: a consensus statement from the fourth international consultation on sexual medicine 2015. J Sex Med 2016, 13: 135-43.
- Salonia A, Bettocchi C, Carvalho J, et al. EAU Guidelines on Sexual and Reproductive Health. European Association of Urology. 2020.
- Jannini EA, McCabe MP, Salonia A, et al. Controversies in Sexual Medicine: organic vs. psychogenic? The Manichean diagnosis in sexual medicine. J Sex Med 2010, 7: 1726-33.
- Yafi FA, Jenkins L, Albersen M, et al. Erectile dysfunction. Nat Rev Dis Primers 2016, 2:16003.
- Corona G, Lee DM, Forti G, et al. EMAS Study Group. Age-related changes in general and sexual health in middle-aged and older men: results from the European Male Ageing Study (EMAS). J Sex Med 2010, 7: 1362-80.
- McCabe MP, Sharlip ID, Lewis R, et al. Incidence and prevalence of sexual dysfunction in women and men: a consensus statement from the fourth international consultation on sexual medicine 2015. J Sex Med 2016, 13: 144-52.
- Parazzini F, Menchini Fabris F, Bortolotti A, et al. Frequency and determinants of erectile dysfunction in Italy. Eur Urol 2000, 37: 43-9.
- De Rose AF, Gallo F, Bini PM, et al. Epidemiology of sexual disorders in general medical practice: An Italian survey. Urologia J 2019, 86: 79–85.
- Montorsi P, Ravagnani PM, Galli S, et al. Association between erectile dysfunction and coronary artery disease: matching the right target with the right test in the right patient. Eur Urol 2006, 50: 721-31.
- Thompson IM, Tangen CM, Goodman PJ, et al. Erectile dysfunction and subsequent cardiovascular disease. JAMA 2005, 294: 2996-3002.
- Corona G, Monami M, Boddi V, al. Male sexuality and cardiovascular risk. A cohort study in patients with erectile dysfunction. J Sex Med 2010, 7: 1918-27.
- Rastrelli G, Corona G, Lotti F, et al. Flaccid penile acceleration as a marker of cardiovascular risk in men without classical risk factors. J Sex Med 2014, 11: 173-86.
- Foresta C, Ferlin A, Lenzi A, et al. The great opportunity of the andrological patient: cardiovascular and metabolic risk assessment and prevention. Andrology 2017, 5: 408–13.
- Mostafaei H, Mori K, Hajebrahimi S, et al. Association of erectile dysfunction and cardiovascular disease: an umbrella review of systematic reviews and meta-analyses. BJU Int 2021, 128: 3-11.
- Lotti F, Maggi M. Sexual dysfunction and male infertility. Nat Rev Urol 2018, 15: 287-307.
- Ciocca G, Limoncin E, Mollaioli D, et al. SIAMS survey on sexological screening during the assisted reproductive technologies in Italy. J Endocrinol Invest 2015, 38: 999-1005.
- Cao S, Gan Y, Dong X, et al. Association of quantity and duration of smoking with erectile dysfunction: a dose-response meta-analysis. J Sex Med 2014, 11: 2376-84.
- Cheng JY, Ng EM, Chen RY, Ko JS. Alcohol consumption and erectile dysfunction: meta-analysis of population-based studies. Int J Impot Res 2007, 19: 343-52.
- Corona G, Rastrelli G, Filippi S, et al. Erectile dysfunction and central obesity: an Italian perspective. Asian J Androl 2014, 16: 581-91.
- Pivonello R, Menafra D, Riccio E, et al. Metabolic disorders and male hypogonadotropic hypogonadism. Front Endocrinol 2019, 10: 345.
- Rastrelli G, Lotti F, Reysman Y, et al. Metabolically healthy and unhealthy obesity in erectile dysfunction and male infertility. Expert Rev Endocrinol Metab 2019, 14: 321-34.
- Loprinzi PD, Edwards M. Association between objectively measured physical activity and erectile dysfunction among a nationally representative sample of American men. J Sex Med 2015, 12: 1862-4.
- Shamloul R, Ghanem H. Erectile dysfunction. Lancet 2013, 381: 153–65.
- Terentes-Printzios D, Ioakeimidis N, Rokkas K, et al. Interactions between erectile dysfunction, cardiovascular disease and cardiovascular drugs. Nat Rev Cardiol 2021, DOI: 10.1038/s41569-021-00593-6.
- Sansone A, Mollaioli D, Ciocca G, et al. Sexual dysfunction in men and women with diabetes: a mirror of their complications? Curr Diabetes Rev 2021, DOI: 10.2174/1573399817666210309104740.
- Kouidrat Y, Pizzol D, Cosco T, et al. High prevalence of erectile dysfunction in diabetes: a systematic review and meta-analysis of 145 studies. Diabet Med 2017, 34, 1185–92.
- Fedele D, Coscelli C, Santeusanio F, et al. Erectile dysfunction in diabetic subjects in Italy. Gruppo Italiano Studio deficit erettile nei diabetici. Diabetes Care 1998, 21: 1973-7.
- Corona G, Giorda CB, Cucinotta D, et al. Sexual dysfunction at the onset of type 2 diabetes: the interplay of depression, hormonal and cardiovascular factors. J Sex Med 2014, 11: 2065-73.
- Fedele D, Coscelli C, Cucinotta D, et al; DiaDE Study Group. Incidence of erectile dysfunction in Italian men with diabetes. J Urol 2001, 166: 1368-71.
- Corona G, Rastrelli G, Balercia G, et al. Hormonal association and sexual dysfunction in patients with impaired fasting glucose: a cross-sectional and longitudinal study. J Sex Med 2012, 9: 1669-80.
- Lew-Starowicz M, Gianotten WL. Sexual dysfunction in patients with multiple sclerosis. Handb Clin Neurol 2015, 130: 357-70.
- Hicks CW, Wang D, Windham BG, et al. Association of peripheral neuropathy with erectile dysfunction in US men. Am J Med 2021, 134: 282–4.
- Nicolai M, Urkmez A, Sarikaya S, et al. Penile rehabilitation and treatment options for erectile dysfunction following radical prostatectomy and radiotherapy: a systematic review. Front Surg 2021, 8: 636974.
- Isidori AM, Buvat J, Corona G, et al. A critical analysis of the role of testosterone in erectile function: from pathophysiology to treatment-a systematic review. Eur Urol 2014, 65: 99-112.
- Russo GI, Castelli T, Urzì D, et al. Emerging links between non-neurogenic lower urinary tract symptoms secondary to benign prostatic obstruction, metabolic syndrome and its components: a systematic review. Int J Urol 2015, 22: 982-90.
- Corona G, Petrone L, Mannucci E, et al. Assessment of the relational factor in male patients consulting for sexual dysfunction: the concept of couple sexual dysfunction. J Androl 2006, 27: 795-801.
- Hedon F. Anxiety and erectile dysfunction: a global approach to ED enhances results and quality of life. Int J Impot Res 2003, 15: S16-9.
- Corona G, Ricca V, Bandini E, et al. Association between psychiatric symptoms and erectile dysfunction. J Sex Med 2008, 5: 458-68.
Inquadramento diagnostico della disfunzione erettile
Andrea Delbarba1 & Paolo Facondo2
1SSVD Medicina ad Indirizzo Endocrino Metabolico, ASST Spedali Civili di Brescia
2Università degli Studi di Brescia, G-AME
(aggiornato al 30 agosto 2021)
Il primo approccio al paziente con disfunzione erettile (DE) prevede:
- anamnesi generale e andrologica,
- esame obiettivo generale e dei genitali,
- esami ematochimici di primo livello.
Tali accertamenti consentono, nella maggior parte dei casi, l’inquadramento diagnostico della DE. Talvolta possono però essere utili ulteriori accertamenti strumentali specialistici (di secondo livello), necessari a confermarne la causa.
ANAMNESI GENERALE E SESSUOLOGICA
La tabella riassume gli aspetti da indagare nell’anamnesi generale e sessuologica (1-6).
| Aspetti anamnestici da indagare | ||
| Aspetto da indagare | Approfondire | |
| Anamnesi generale | Abitudini di vita | Fumo Alcool Droghe Stile di vita |
| Patologie concomitanti e terapie | Vascolari Metaboliche Ormonali Neurologiche Psichiatriche Farmaci Interventi pelvici |
|
| Anamnesi andrologica | Storia di criptorchidismo Sviluppo puberale Traumi o patologie testicolari Sintomi da ipogonadismo |
|
| Anamnesi sessuologica | Fattori relazionali-affettivi | Situazioni stressanti sociali-lavorative-familiari Conflittualità di coppia Stabilità della relazione “Ansia da prestazione” |
| Partner | Come il paziente vive la relazione con il/la partner e come il/la partner vive la disfunzione sessuale del paziente. Informazioni sul/la partner (età, patologie, farmaci, disfunzioni sessuali). |
|
| Precedenti disfunzioni sessuali | Eventuale concomitante disfunzione eiaculatoria (es. eiaculazione precoce o riduzione dell’eiaculato) o sintomatologia da discomfort pelvico. Timing di presentazione del disturbo. Durata e modalità d’esordio, gravità. Indagare se DE anche alla masturbazione o se disturbo episodico/situazionale/partner-correlato. |
|
Un’anamnesi positiva per problematiche testicolari (es. storia di criptorchidismo, pubertà ritardata, traumi testicolari) e/o la presenza di sintomi da ipogonadismo (es. riduzione della libido, del volume dell’eiaculato e minore crescita della barba) possono orientare per una DE su base ormonale (1-4). La presenza di fattori di rischio CV (es. abitudine al fumo, ipertensione arteriosa, diabete mellito, dislipidemie e sindrome metabolica) orientano più per una forma vascolare di disfunzione erettile (1-4). Informazioni relative al lavoro e al/la partner, come la presenza di problemi nella coppia o situazioni stressanti lavorative-sociali permettono di sospettare l’esistenza di una componente intra-psichica/relazionale nella genesi del disturbo (1-3). Altro aspetto importante da indagare è la modalità di presentazione del disturbo: la DE a prevalente componente organica tende ad avere un inizio graduale, a peggiorare progressivamente nel tempo e generalmente si manifesta come difficoltà a mantenere l’erezione, mentre un esordio improvviso di DE è più comune nel disturbo erettivo con prevalente componente psicogena (3). Anche la presenza di DE associata a normali erezioni mattutine e durante la masturbazione e/o l’esistenza del disturbo con una/o sola/o delle/dei partner sono fattori indicativi che il disturbo è situazionale e pertanto su base psicogena (3).
La raccolta anamnestica può essere agevolata dall’utilizzo di questionari e/o interviste strutturate. Il questionario viene generalmente auto-compilato dal paziente (con il rischio quindi di errori legati alla non completa comprensione dei quesiti), mentre l’intervista strutturata viene condotta dal medico (con la possibilità di formulare i quesiti nel modo più comprensibile possibile). Questi sono i principali.
Questionari
L’International Index of Erectile Function (IIEF) è il questionario più frequentemente usato per la valutazione della sessualità maschile (7). Si tratta di uno strumento validato e disponibile in diverse lingue, compresa quella italiana, costituito da 15 domande che indagano 5 aspetti (o domini) della sessualità: desiderio sessuale, funzione erettile, funzione orgasmica, soddisfazione del rapporto e soddisfazione generale. Per semplificare tale valutazione, sono state successivamente validate due versioni più brevi:
- la versione a 5 domande (IIEF-5) indaga 2 domini (funzione erettile e soddisfazione del rapporto) e un punteggio > 21 esclude la presenza di DE (8);
- la versione a 6 domande (IIEF-6) indaga il solo dominio della funzione erettile e un punteggio > 25 esclude la presenza di DE (9).
Entrambe le versioni brevi non forniscono informazioni sulle diverse componenti patogenetiche coinvolte nella DE, ma sono utili per diagnosticare presenza e gravità della DE, oltre che fornire un buono strumento in grado di valutare l’efficacia dell’intervento terapeutico.
Oltre all’IIEF, esistono poi questionari che valutano altri aspetti della sessualità, come la qualità di vita del paziente con DE e la soddisfazione del trattamento. Il più utilizzato per indagare la qualità di vita è il SEAR (Self-Esteem and Relationship questionnaire) (10), mentre l’Erectile Dysfunction Inventory of Treatment Satisfaction (EDITS) (11) è il più utilizzato per valutare la soddisfazione del trattamento.
Accanto ai questionari che valutano la funzione sessuale, specie nel paziente con DE di età > 50 anni, può risultare utile anche un questionario quale l’International Prostatic Symptoms Score (IPSS) (12) per valutare la possibile componente minzionale-ostruttiva nella genesi della DE (in considerazione della stretta associazione tra DE e sintomi delle basse vie urinarie [LUTS]) (13,14).
Infine, per meglio definire l’eventuale componente intra-psichica della DE, possono essere di valido supporto questionari dedicati alla valutazione dei sintomi depressivi, quali il Beck Depression Inventory (scarica la versione italiana) (15).
Interviste strutturate
Sebbene nel tempo siano state proposte e formulate diverse interviste strutturate, il loro utilizzo nella pratica clinica è limitato. L’unica intervista strutturata sulla DE, validata in lingua italiana, che ha mostrato un’utilità clinica è l’intervista SIEDY (Structured Interview on Erectile Dysfunction, scarica il questionario) (16). Si tratta di un’intervista composta da 15 domande strutturata su tre scale, ognuna delle quali identifica e quantifica uno specifico dominio della DE:
- la scala 1 raggruppa domande relative alla presenza di fattori di rischio e/o di patologie cardio-vascolari (CV), alla presenza di patologie neurologiche e/o vascolari, alla riduzione del volume dell’eiaculato e alla riduzione delle erezioni spontanee notturne/mattutine, identificando la componente organica del problema erettile. Un punteggio relativo a questa scala ≥ 4 può quindi identificare un problema prevalentemente organico (16);
- la scala 2 raggruppa domande relative al/la partner (sessualità, presenza di sintomi menopausali, patologie tali da compromettere la funzione sessuale), identificando la componente relazionale del disturbo erettile. Un punteggio ≥ 2 in questa scala può orientare per tale componente (17);
- la scala 3 comprende domande relative alla riduzione del desiderio sessuale, al rapporto che il paziente ha col proprio lavoro (stress, soddisfazione), a eventuali conflittualità con partner o altri componenti della famiglia e alla presenza di eventuali rapporti extra-coppia. Un punteggio ≥ 3 in questa scala orienta verso la componente intra-psichica del DE (18).
ESAME OBIETTIVO GENERALE E GENITALE
L’esame obiettivo generale serve a individuare la presenza di fattori di rischio CV e/o metabolici e le loro complicanze (es. aumentati valori di pressione arteriosa, riduzione o scomparsa dei polsi periferici, soffi carotidei, obesità viscerale), a escludere un quadro di conclamato ipogonadismo o di problemi neurologici di rilievo (19).
L’esame obiettivo dei genitali esterni e interni consente invece di apprezzare elementi che possono associarsi a DE, quali fimosi, placche di induratio o ipotrofia testicolare (19). Inoltre, la valutazione delle dimensioni prostatiche mediante esplorazione rettale può essere utile nel paziente con DE, quale indice di androgenizzazione e di ipertrofia prostatica, soprattutto se sussistono sintomi ostruttivi e/o irritativi (14,19). A completamento, la valutazione del riflesso bulbo-cavernoso (evocabile con la compressione manuale del pene, che determina la contrazione riflessa del perineo e/o dell’ano), seppur con diverse limitazioni, può fornire informazioni sulla funzionalità neurologica pelvica (19).
ESAMI EMATOCHIMICI-ORMONALI DI PRIMO LIVELLO
Nell’approccio diagnostico alla DE, è indicato il dosaggio di glicemia, assetto lipidico e profilo ormonale gonadico (LH, FSH e testosterone totale) (5,19,20). Il dosaggio della prolattina dovrebbe invece essere richiesto solo in presenza di sintomi compatibili con la sindrome da desiderio sessuale ipoattivo (19).
Il riscontro isolato di bassi valori di testosterone richiede necessariamente di essere riconfermato da un secondo prelievo, in particolar modo se in presenza di normali gonadotropine (19). Nei soggetti > 50 anni con DE, può essere utile anche il dosaggio del PSA come valutazione indiretta della componente prostatica, soprattutto se coesistono sintomi suggestivi (19,21).
ACCERTAMENTI DI SECONDO LIVELLO
Gli accertamenti specialistici di secondo livello vengono generalmente richiesti nei seguenti casi (21):
- DE a causa misconosciuta, in cui si vuole approfondire l’eziologia;
- giovani-adulti con DE presente da tempo;
- storia di trauma pelvico;
- anomalie testicolari e/o peniene evidenziate all’esame obiettivo genitale;
- quando la DE non risponde alla terapia medica.
Valutazione psicologica
Nel paziente con DE a sospetta componente psicogena-relazionale è utile una valutazione psicologica-sessuologica a finalità inizialmente diagnostica (21).
Test di farmaco-iniezione con PGE1 (prostaglandine)
L’iniezione intra-cavernosa di sostanze vaso-attive, quali l’alprostadil (PGE1), rappresenta un test rapido di screening per pazienti con DE. La risposta alla farmaco-iniezione è valutata secondo criteri obiettivi in una scala a 4 punti: da 1 (risposta assente) a 4 (erezione completa) (22). La mancata o parziale risposta al farmaco è indicativa di DE a componente vascolare, con conseguente aumentato rischio predittivo di eventi CV (23). Questo test ha però importanti limitazioni (lo stress, indotto dall’esame, può infatti determinare un’alterata risposta) e la sua utilità clinica è limitata rispetto all’eco-doppler penieno (5,24).
Ecocolor-doppler (ECD) penieno
È un esame ecografico, che può essere eseguito in modalità statica (con il pene in flaccidità, senza iniezione di farmaco) (25) o in modalità dinamica (con iniezione di farmaco per indurre l’erezione) (26).
L’ECD penieno statico può essere utile per la valutazione del paziente con DE a sospetta componente vascolare, ma la validità clinica di tale esame è tuttora oggetto di discussione (21).
L’ECD penieno dinamico è una metodica proposta al fine di meglio quantificare la presenza di una possibile componente vascolare come causa/concausa della DE (26,27). Consente una valutazione approfondita dell’anatomia e della funzionalità della vascolarizzazione peniena, nonostante presenti importanti criticità, quali l’assenza di protocolli standardizzati per la stimolazione farmacologica erettiva, la dipendenza dall’operatore, la relativa invasività e l’accordo non univoco nell’interpretazione degli indici di flusso (21).
Tale metodica prevede la campionatura delle arterie cavernose peniene in condizioni basali e dopo iniezione di PGE1 (alprostadil 10 µg, dosaggio da ridurre nei pazienti giovani o con lesione midollare), al fine di valutare la risposta vascolare peniena, in particolare a 15-20 minuti dall’iniezione (26). I parametri vascolari maggiormente considerati sono:
- la velocità di picco sistolico (PSV): un valore > 25-35 cm/sec è utilizzato come soglia di normalità di vascolarizzazione arteriosa;
- la velocità tele-diastolica (EDV): un valore < 5 cm/sec è considerato un buon indice di efficienza del sistema veno-occlusivo (può risultare alterato nei pazienti agitati o ansiosi, per ipertono adrenergico);
- alcuni autori propongono la valutazione anche di altri parametri quali l’accelerazione, lo spessore intima-media e il PSV-età correlato (26).
L’ECD penieno dinamico, seppur presenti dei limiti, può quindi essere un valido supporto per indagare la componente vascolare e soprattutto per stratificare il rischio CV del paziente con DE (26,27).
ALTRI ESAMI DI SECONDO LIVELLO (di raro utilizzo)
Erettometria notturna
Si avvale di uno strumento (Rigiscan®), che monitora le erezioni spontanee durante la notte. Attraverso le rilevazioni effettuate dallo strumento, è possibile risalire alla qualità e al numero delle erezioni che si sono verificate durante il sonno (28). Gli elevati costi e le difficoltà nel corretto utilizzo dello strumento rendono tale metodica di limitata utilità.
Arteriografia dei vasi pudendi/cavernosometria-cavernosografia
Si tratta di esami estremamente invasivi, cui raramente si ricorre solo in previsione di un intervento chirurgico per DE (28).
Esami neuro-fisiologici
Gli esami per indagare la componente neurogena del DE sono di scarsa utilità clinica (19).
BIBLIOGRAFIA
- Rastrelli G, Boddi V, Corona G, et al. Impaired masturbation-induced erections: a new cardiovascular risk factor for male subjects with sexual dysfunction. J Sex Med 2013, 10: 1100-13.
- Corona G, Rastrelli G, Balercia G, et al. Perceived reduced sleep-related erections in subjects with erectile dysfunction: psychobiological correlates. J Sex Med 2011, 8: 1780-8.
- Corona G, Rastrelli G, Vignozzi L, et al. How to recognize late-onset hypogonadism in men with sexual dysfunction. Asian J Androl 2012, 14: 251-9.
- Corona G, Jannini EA, Maggi M. Inventories for male and female sexual dysfunctions. Int J Impot Res 2006, 18: 236-50.
- Salonia A, Bettocchi C, Carvalho J, et al. EAU Guidelines on Sexual and Reproductive Health. European Association of Urology. 2020.
- Yafi FA, Jenkins L, Albersen M, et al. Erectile dysfunction. Nat Rev Dis Primers 2016, 2:16003.
- Rosen RC, Riley A, Wagner G, et al. The international index of erectile function (IIEF): a multidimensional scale for assessment of erectile dysfunction. Urology 1997, 49: 822-30.
- Rosen RC, Cappelleri JC, Smith MD, et al. Development and evaluation of an abridged, 5-item version of the International Index of Erectile Function (IIEF-5) as a diagnostic tool for erectile dysfunction. Int J Impot Res 1999, 11: 319-26.
- Cappelleri JC, Rosen RC, Smith MD, et al. Diagnostic evaluation of the erectile function domain of the International Index of Erectile Function. Urology 1999, 54: 346-51.
- Cappelleri JC, Althof SE, Siegel RL, et al. Development and validation of the Self-Esteem And Relationship (SEAR) questionnaire in erectile dysfunction. Int J Impot Res 2004, 16: 30-8.
- Althof SE, Corty EW, Levine SB, et al. EDITS: development of questionnaires for evaluating satisfaction with treatments for erectile dysfunction. Urology 1999, 53: 793-9.
- Bosch J, Hop WC, Kirkels WJ, Schroder FH. The International Prostate Symptom Score in a community community-based sample of men between 55 and 74 years of age: prevalence and correlation of symptoms with age, prostate volume, flow rate and residual urine volume. Br J Urol 1995, 75: 622–30.
- Althof SE, Rosen RC, Perelman MA, Rubio-Aurioles E. Standard operating procedures for taking a sexual history. J Sex Med 2013, 10: 26-35.
- Calogero AE, Burgio G, Condorelli RA, et al. Epidemiology and risk factors of lower urinary tract symptoms/benign prostatic hyperplasia and erectile dysfunction. Aging Male 2019, 22: 12-9.
- Beck AT, Steer RA, Brown GK. Manual for the Beck Depression Inventory-II. Psychological Corporation, San Antonio, TX, 1996.
- Petrone L, Mannucci E, Corona G, et al. Structured interview on erectile dysfunction (SIEDY): a new, multidimensional instrument for quantification of pathogenetic issues on erectile dysfunction. Int J Impot Res 2003,15: 210-20.
- Boddi V, Corona G, Fisher AD, et al. "It takes two to tango": the relational domain in a cohort of subjects with erectile dysfunction (ED). J Sex Med 2012, 9: 3126-36.
- Corona G, Ricca V, Bandini E, et al. SIEDY scale 3, a new instrument to detect psychological component in subjects with erectile dysfunction. J Sex Med 2012, 9: 2017-26.
- Ghanem HM, Salonia A, Martin-Morales A. SOP: physical examination and laboratory testing for men with erectile dysfunction. J Sex Med 2013, 10: 108-10.
- Shamloul R, Ghanem H. Erectile dysfunction. Lancet 2013, 381: 153–65.
- McMahon CG. Current diagnosis and management of erectile dysfunction. Med J Aust 2019, 210: 469-76.
- Sikka SC, Hellstrom WJ, Brock G, Morales AM. Standardization of vascular assessment of erectile dysfunction. J Sex Med 2013, 10: 120-9.
- Rastrelli G, Corona G, Monami M, et al. Poor response to alprostadil ICI test is associated with arteriogenic erectile dysfunction and higher risk of major adverse cardiovascular events. J Sex Med 2011, 8: 3433-45.
- Aversa A, Rocchietti-March M, Caprio M, et al. Anxiety-induced failure in erectile response to intracorporeal prostaglandin-E1 in non-organic male impotence: a new diagnostic approach. Int J Androl 1996, 19: 307-13.
- Rastrelli G, Corona G, Lotti F, et al. Flaccid penile acceleration as a marker of cardiovascular risk in men without classical risk factors. J Sex Med 2014, 11: 173-86.
- Caretta N, De Rocco Ponce M, Minicuci N, et al. Penile doppler ultrasound predicts cardiovascular events in men with erectile dysfunction. Andrology 2019, 7: 82–7.
- Aversa A, Crafa A, Greco EA, et al. The penile duplex ultrasound: How and when to perform it? Andrology 2021, DOI: 10.1111/andr.13029.
- Glina S, Ghanem H. SOP: corpus cavernosum assessment (cavernosography/cavernosometry). J Sex Med 2013, 10: 111-4.

